Systemische Lupus Erythematodes
Deze informatie is opgesteld door de afdeling(en) Nierziekten.
Wat is Systemische Lupus Erythematodes?
SLE is de afkorting voor de ziekte Systemische Lupus Erythematodes, beter bekend als Lupus. SLE is een auto-immuunziekte waarbij het afweersysteem (immuunsysteem) zich tegen het eigen lichaam keert. Het afweersysteem is belangrijk om bacteriën en virussen te bestrijden. Ons afweersysteem hebben we door ons hele lichaam nodig en is dus niet één orgaan. Het afweersysteem bestaat voornamelijk uit afweercellen die door onze bloedsomloop het hele lichaam kunnen bereiken. Deze afweercellen worden ook wel witte bloedcellen (in het Latijn: leukocyten) genoemd. Ze vernietigen ziekteverwekkers of dode lichaamscellen. Door ons lichaam te vaccineren maken we bepaalde witte bloedcellen aan, zogenaamde B-cellen. Deze cellen produceren o.a. antistoffen waardoor we na vaccinatie jarenlang beschermd zijn tegen bijvoorbeeld tetanus of hepatitis B.
Bij SLE patiënten maakt het afweersysteem, om nog onduidelijke redenen, een fout en maakt het zogenaamde ‘autoantistoffen’ tegen lichaamseigen bestanddelen. Bij de ziekte SLE richten deze autoantistoffen zich tegen onderdelen van celkernen, zoals DNA. DNA bevindt zich door ons hele lichaam. De autoantistoffen worden door ons bloed door het lichaam vervoerd en er kunnen bij SLE dus ontstekingen overal in het lichaam ontstaan. Bijvoorbeeld in de huid, gewrichten, nieren, zenuwen, hart, longen en bloedvaten. Deze ontstekingen zorgen ervoor dat SLE-patiënten (net als bij griep of na een vaccinatie) algemene verschijnselen krijgen zoals koorts, vermoeidheid en gewichtsverlies.
Verschijnselen
Omdat SLE alle organen in uw lichaam kan aantasten, is een breed scala aan klachten mogelijk die elk afzonderlijk voor kunnen komen maar vaak ook te samen. Dit zijn onder andere:
- Huidafwijkingen
- Aften
- Gewrichts- en peesklachten
- Haaruitval
- Pijn op de borst
- Jeuk
- Winterhanden
- Psychische veranderingen
- Afwijkingen aan de nagels
- Hoofdpijn
- Zonneallergie
- Krachtsverlies en/of gevoelsstoornissen
- Hoesten
Omdat elke SLE patiënt uniek is en met een verschillende combinatie van klachten zich kan presenteren, gebruiken artsen criteria om de diagnose te bevestigen (zie tabel).
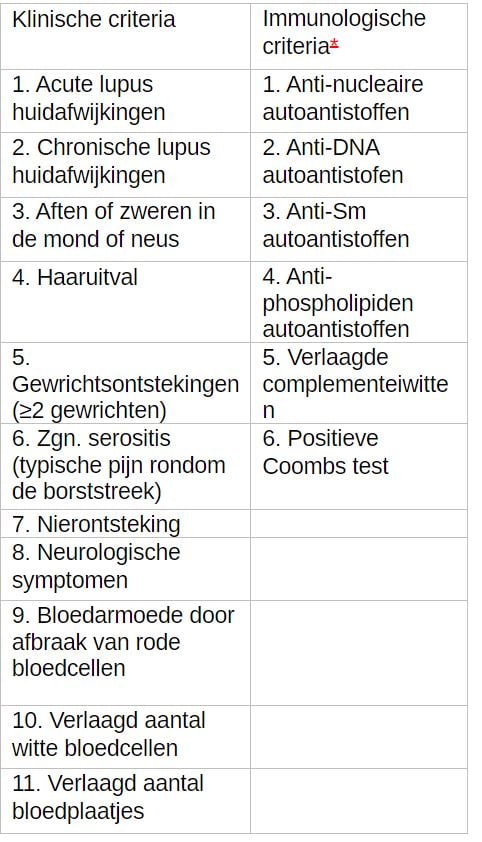
Omdat SLE een scala aan klachten kan geven, is het niet ongebruikelijk dat patiënten na het stellen van de diagnose pas beseffen dat ze al langere tijd klachten hadden. Het kan ook zijn dat u jarenlang alleen huidafwijkingen hebt (cutane LE), voordat SLE ontstaat.
Oorzaak
De oorzaak van SLE blijft vooralsnog onbekend. Door een ongelukkige samenloop van omstandigheden zoals bepaalde omgevingsfactoren (bijvoorbeeld zonlicht), een bepaalde genetische aanleg, hormonale invloeden en infecties kan het afweersysteem bij SLE patiënten een fout maken waardoor het lichaamseigen bestanddelen 'herkent' en daar autoantistoffen tegen produceert.
Waarom u bij ons in goede handen bent
De zorg voor SLE patiënten is multidisciplinair, dat wil zeggen dat meerdere artsen van een verschillend specialisme betrokken zijn bij uw behandeling. In het LUMC is deze multidisciplinaire zorg georganiseerd onder de LuVaCs polikliniek (link). Om deze zorg efficiënt en patiëntvriendelijk te structureren, zijn er speciaal plekken of zelfs gehele spreekuren voor LuVaCs patiënten georganiseerd bij de meest betrokken disciplines: Reumatologie, Longziekten, Keel-, Neus-, Oorheelkunde, Klinische genetica en Oogheelkunde. Indien nodig, is het dan ook mogelijk om op één en dezelfde dag meerdere specialisten te bezoeken.
Op de LuVaCs polikliniek wordt u behandeld door een vast team van dokters en een verpleegkundig specialist met speciale aandacht en expertise voor de LuVaCs aandoeningen. Ook leiden wij artsen op tot medisch specialist die op roulerende basis onderdeel zijn van het LuVaCs behandelteam. Dit behandelteam overlegt frequent met elkaar en met de andere betrokken specialisten om de beste zorg voor u te leveren. Op de LuVaCs polikliniek wordt u altijd door één van de artsen of de verpleegkundig specialist van uw vaste behandelteam gezien.
Een afspraak of een behandeltraject in een ziekenhuis is vaak al spannend genoeg. Wij doen er daarom alles aan om het zo prettig en zo vlot mogelijk te laten verlopen. Voorop staat dat u steeds de centrale rol speelt bij alles wat er met u tijdens het behandeltraject gebeurt.
Er werken veel verschillende specialismen binnen het LuVaCs Shared Care. Doorgaans wordt u door uw behandelend arts of huisarts verwezen middels een verwijsbrief naar een specialisme die het meest betrokken is bij uw aandoening. Indien er twijfel bestaat, dient de verwijsbrief gericht te zijn aan de Internist-nefroloog (Afdeling Nierziekten) of de reumatoloog (Afdeling Reumatologie). Alle verwijsbrieven worden door een medisch specialist beoordeeld. Er wordt dan gekeken bij welke specialist(-en) u het beste een afspraak kunt krijgen.
Het is ook mogelijk dat u zelf vraagt om een second opinion in het LUMC.
Zodra één of meerdere afspraken voor u gemaakt zijn, nemen wij contact met u op.
Voordat u naar het ziekenhuis gaat, krijgt u thuis een brief met de vraag om één week tot minimaal één dag vooraf aan uw afspraak bloed te laten prikken en uw urine op te vangen en mee te nemen. Dit vragen wij zodat onze medisch specialist deze meest recente laboratoriumuitslagen van u (grotendeels) beschikbaar heeft en daarmee goed voorbereid is tijdens uw eerste bezoek.
Op de dag van de afspraak kunt u zich melden bij de receptiebalie van de LuVaCs polikliniek.
Wij vragen u om de volgende zaken mee te nemen naar uw eerste bezoek:
- Een identiteitsbewijs
- Een recent, up-to-date medicatielijst (te verkrijgen via uw apotheek)
- Een ingevulde vragenlijst (die meegestuurd wordt met uw afsprakenbrief)
Tot slot kan u uw afspraken nakijken via het patiëntenportaal.
Wat staat u te wachten?
U maakt kennis met een van onze specialisten uit het multidisciplinaire team. Deze brengt in kaart met welke klachten en zorgen u zit en legt uit welke onderzoeken nodig zijn om een diagnose vast te stellen.
Het is niet eenvoudig om de diagnose SLE te stellen omdat de ziekte zich heel divers kan presenteren. Uw arts zal zich richten op het verloop van uw klachten, het lichamelijk onderzoek en de arts zal uw bloed en urine onderzoeken.
Bepaalde patronen zullen de diagnose SLE meer of minder waarschijnlijk maken. Een karakteristieke bevinding is bijvoorbeeld een vlindervormige huidafwijking in het gezicht. SLE komt veel vaker voor bij vrouwen dan bij mannen en openbaart zich meestal tussen de 20-40 jaar (hoewel de ziekte op elke leeftijd kan ontstaan). Ook komt SLE vaker voor bij mensen van het Aziatische en negroïde ras dan bij blanken.
Omdat er geen enkele test is waarmee met absolute zekerheid kan worden vastgesteld of er sprake is van SLE, kan het een tijd duren voordat de diagnose SLE echt kan worden gesteld. Aanvullende onderzoeken kunnen zijn: röntgenonderzoek van de borstkas om de longen en het hart te bekijken, een hartfilmpje (ECG) of echocardiografie (echo). Om uiteindelijk de diagnose te stellen, combineert uw arts de gegevens van de verschillende onderzoeken. Er zijn internationaal criteria opgesteld die kunnen helpen in het vaststellen van de diagnose SLE.
Biopsie
Omdat de diagnose SLE moeilijk blijft vast te stellen, is het soms noodzakelijk om een biopt te nemen van ontstoken weefsel. Hierbij wordt een stukje ontstoken weefsel weggehaald en dit biopt kan onder een microscoop beoordeeld worden op kenmerken van de ontsteking die passen bij SLE of juist een andere oorzaak (zoals een infectie of een allergische reactie). In de meeste gevallen wordt een biopt genomen van de huid, een lymfeklier of de nier.
Bij een second opinion vragen wij uw biopt op bij een ander ziekenhuis. De patholoog kijkt dan nogmaals naar dit stukje weefsel en stelt opnieuw een diagnose vast. Een biopsie vindt niet plaats tijdens uw eerste ziekenhuisbezoek. De arts zal met u eerst de behandeling bespreken en de doktersassistent zal met u hiervoor een aparte afspraak maken.
Uitslag van het onderzoek
Zodra de uitslagen van het bloedonderzoek en een eventuele biopsie bekend zijn, heeft u een afspraak met uw behandelend arts om de resultaten te bespreken. Sommige complexe onderzoeken nemen veel tijd in beslag, dit duurt sms wel 2 tot 4 weken. Mocht dat nodig zijn, dan krijgt u tussendoor extra controles om uw symptomen te behandelen. De arts bespreekt uitvoerig de uitslag met u en bekijkt welke behandelingen mogelijk zijn. Dat hangt ook af van uw specifieke wensen.
Welke behandelingen zijn er mogelijk?
Als bij u de diagnose SLE is gesteld, zal ons multidisciplinaire team een behandeling voorstellen die het beste bij uw situatie past. Iedere SLE patiënt heeft zijn/haar eigen klachtenpatroon en de behandeling kan per patiënt verschillen. Een behandelplan maken we zoveel mogelijk op maat en leidt tot een individueel zorgplan. Dat bespreken en maken we samen met u.
Welke behandelingen zijn mogelijk?
Doorgaans zal er medicatie nodig zijn die het afweersysteem (die dus niet meer werkt zoals het hoort) afremt. De intensiteit van deze afweer-onderdrukkende behandeling hangt af van de uitgebreidheid en de ernst van de ontstekingen die gevonden worden.
Er zijn verschillende medicijnen die de ontstekingen remmen:
- Hydroxychloroquine (Plaquenil): wordt bijna altijd voorgeschreven bij SLE patiënten en met name bij huidklachten, gewrichtsklachten en extreme vermoeidheid (tablet)
- Corticosteroïdcrèmes: bij huidafwijkingen
- Prednison = prednisolon (infuus, tablet of injectie)
- Azathioprine (Imuran) (tablet)
- Cyclofosfamide (endoxan ) (infuus of tablet)
- MethoTreXaat (MTX) (tablet of injectie)
- Mycofenolaatmofetil (mmf/cellcept) (tablet)
- Tacrolimus (prograf)(tablet)
- Anti CD 20 (rituximab) (infuus)
- Anti BAFF (belimumab) (infuus)
- Immunoglobulines (infuus)
Deze medicijnen kennen allemaal hun eigen bijwerkingen en uw arts zal daar regelmatig naar vragen. Bovendien zullen onderzoeken van het bloed en urine het (gunstige) effect op uw SLE maar ook (de ernst van) de bijwerkingen aan het licht brengen. Meestal verdwijnen de bijwerkingen na het stoppen van de medicijnen. Stop echter nooit op eigen initiatief, maar overleg eerst met uw arts.
Hoe kunt u zich op de behandeling voorbereiden?
- Het horen van de diagnose SLE en het ondergaan van de behandeling kan ingrijpend zijn. We zullen u zo goed mogelijk begeleiden en voorlichten. Neem bij uw bezoeken aan het ziekenhuis ook altijd iemand mee om u te ondersteunen en met u mee te denken.
- Het is van groot belang dat u gezond leeft. Houd zelf uw gezondheid nauwlettend in de gaten door bijvoorbeeld gegevens over uw leefstijl bij te houden.
- Zorg ervoor dat u op de juiste wijze uw medicijnen inneemt. Dat is erg belangrijk voor het onder controle krijgen en houden van uw ziekte.
Wat is de prognose?
Het ziekteverloop wisselt per SLE patiënt. Omdat SLE alle organen in uw lichaam kan aantasten, is een breed scala aan klachten mogelijk die niet allemaal tegelijk en elk afzonderlijk voor kunnen komen. Ook kunnen deze in verschillende mate van ernst voorkomen.
De prognose is dus voor iedereen anders. Uw behandelend arts bespreekt uitvoerig uw situatie met u.
Meedoen aan wetenschappelijk onderzoek
Het LUMC is niet alleen een centrum van zorg, maar ook een onderzoekscentrum. We onderzoeken alle aspecten van Systemische Lupus Erythematodes (SLE) zoals mogelijke oorzaken van de ziekte, nieuwe behandelmogelijkheden en de effecten van deze behandelingen op uw ziekte. Veel behandelingen die SLE patiënten vandaag de dag krijgen, zijn tot stand gekomen dankzij de eerdere bereidheid van andere patiënten om aan klinisch-wetenschappelijk onderzoek mee te doen. Wij kunnen alleen onderzoeken verrichten als patiënten zelf deelnemen. We stellen het daarom zeer op prijs als u hiertoe bereid bent. Samen met onze patiënten proberen we zo continu de zorg bij deze zeldzame ziekte verder te verbeteren.
Na uw behandeling in het LUMC blijven wij uw gezondheid volgen. Afhankelijk van uw situatie komt u regelmatig op controle, waarbij we kijken of een behandeling aanslaat en of de ziekte onder controle is.
Waar moet u op letten na uw behandeling?
Het is van groot belang dat u gezond leeft en uw medicijnen op de juiste wijze én tijdig inneemt.
Daarnaast is het voor SLE patiënten raadzaam om direct bij diagnose van de ziekte zonlicht zoveel mogelijk te vermijden en in de zomermaanden de huid te beschermen met een zonnebrandcrème met hoge factor (factor 50 of hoger). Door blootstelling aan zonlicht kunnen patiënten met SLE abnormale huidreacties krijgen of kan de ziekte ook in andere organen opvlammen.
Wanneer u een vrouw bent met SLE en u een zwangerschap overweegt is het raadzaam om met uw arts te overleggen. SLE patiënten hebben een verhoogd risico op complicaties in de zwangerschap. Het LUMC heeft speciaal eenzorgpad voor SLE patiënten met een kinderwens. U kunt door elk medisch specialist in Nederland verwezen worden naar dit zorgpad indien u een kinderwens heeft.
Tijdens of na een behandeling kunnen als gevolg van die behandeling bijwerkingen optreden. Neem gerust contact met ons op als u hier hinder van ondervindt of vragen hebt. Het kan ook gebeuren dat u klachten houdt of dat klachten terugkeren. Verandert uw situatie of spelen klachten plotseling weer op, neemt u dan altijd contact met ons op. We controleren dan eerst of de ziekte niet opnieuw opspeelt en bij aanhoudende pijnklachten kan uw arts aanvullende pijnstilling voorschrijven.
Contact bij problemen na uw behandeling
U kunt altijd met uw vragen terecht bij uw behandelend arts.
Loopt u na uw behandelingen tegen problemen aan of heeft u nog vragen? Geef dit aan bij de nacontroles of verzet uw afspraak als uw klachten of zorgen urgent zijn. U kunt bellen met de polikliniek Nierziekten, tel. 071-526 3796 (ma-vr van 9.00-12.00 uur).
Als u afweeronderdrukkende medicijnen gebruikt en last heeft van koorts, dan kunt u van 9.00 tot 16.00 uur bellen met het spoednummer van de polikliniek Nierziekten tel. 071-526 5954. Bel buiten kantoortijden met de verpleegafdeling Nierziekten, tel. 071-5264676.
Bij zeer urgente problemen kunt u buiten kantooruren de spoedeisende hulp van het LUMC bereiken via de telefooncentrale: 071-5269111.
Behandelteam
Binnen LuVaCs Shared Care zijn er per ziekenhuis vaste contactpersonen die een aanspreekpunt vormen binnen het regionaal netwerk. Deze contactpersonen kunnen u helpen met bijvoorbeeld het vinden van de juiste specialist voor uw klachten.
Via de website van het LUMC kunt u de betrokken specialisten van de betrokken ziekenhuizen vinden.
Aan welke studies kan je meedoen?
Voor informatie over studies kunt u naar de pagina over ons wetenschappelijk onderzoek.
Links
De NVLE is een landelijke vereniging voor mensen met lupus, APS, sclerodermie en MCTD.