Chemoradiotherapie voor endeldarmkanker (rectumcarcinoom)
Deze informatie is opgesteld door de afdeling(en) Radiotherapie en Oncologie.
Chemoradiotherapie voor endeldarmkanker (rectumcarcinoom)
Waaruit bestaat de behandeling?
De behandeling zal bestaan uit een combinatie van 25 bestralingen en in deze gehele periode dagelijks tabletten chemotherapie die bestraling versterken.
Na deze 5 weken van behandeling volgt een wachtperiode van 6-8 weken, waarin de chemoradiotherapie nog wel doorwerkt. Daarna zal opnieuw onderzoek (onder andere MRI van het bekken) plaatsvinden, meestal gevolgd door een operatie na nog eens een periode van ongeveer 4 weken.
In bijzondere gevallen moet deze operatie in een ziekenhuis worden uitgevoerd waar ook tijdens de operatie ter plaatse van de tumor bestraling (= IORT= Intra-operatieve RadioTherapie) kan worden toegediend. Voor onze regio kan dat in het HMC (Den Haag). De meeste patiënten kunnen gelukkig gewoon in hun eigen ziekenhuis geopereerd worden.
Waarom doen we dit onderzoek/deze behandeling?
Het doel van de behandeling is de tumor kleiner te maken, zodat de tumor bij de operatie beter in zijn geheel verwijderd kan worden. Dit zorgt ervoor dat de kans dat de tumor terugkomt kleiner wordt.
De behandeling van endeldarmkanker kan per patiënt anders zijn en hangt onder andere af van de fase waarin de kanker zich bevindt. In uw situatie lijkt een lange serie bestralingen met chemotherapie (chemoradiotherapie) met na een wachtperiode een operatie de beste behandeling.
Bij een klein deel van de patiënten kan bij zeer goede reactie op de chemoradiotherapie in plaats van een operatie worden gekozen voor een endoscopische verwijdering (kijkoperatie via de anus) van de tumor of een we noemen dit ‘wait and see’ beleid (in het Nederlands; wacht en kijk); waarbij geen operatie volgt maar patiënten onder strikte controle worden gehouden binnen het kader van een onderzoek.
Uw behandelend arts kan u uitleggen waarom er bij u chemoradiotherapie wordt geadviseerd.
Wat gaat er vooraf aan het onderzoek of de behandeling?
Radiotherapie
Eerste gesprek
U krijgt een aparte afspraak bij de radiotherapeut-oncoloog (‘bestralingsarts’ ) om uitgebreid over de voorbereiding en de behandeling met bestraling te spreken. Indien mogelijk combineren we de afspraak meteen met de medisch-oncoloog voor de uitleg over de chemotherapie. Tijdens dit gesprek krijgt u veel informatie. Het is dan ook zinvol om iemand mee te nemen naar dit gesprek. Ook vragen we u een actuele medicatielijst mee te brengen.
Voorbereiding radiotherapie
Na het eerste gesprek wordt ter voorbereiding van de bestralingen een CT-scan (zonder contrast) van het bekken gemaakt. Hierna worden enkele tatoeage-puntjes in de huid ter hoogte van het bekken aangebracht die ervoor dienen om u later op het bestralingstoestel exact in dezelfde houding te kunnen bestralen.
U krijgt van deze CT-scan geen uitslag, de scan is alleen nodig voor de technische voorbereiding van de bestraling.
De radiotherapeut-oncoloog geeft op deze CT-scan het doelgebied van de bestraling aan, waarna een bestralingsplan berekend kan worden. Deze voorbereiding moet met veel aandacht gebeuren en kost tijd. De tijd tussen de CT-scan en de start van de bestralingen bedraagt daarom ongeveer 10 werkdagen. Na de voorbereiding krijgt u van de laboranten de afspraak mee voor de eerste bestraling.
Blaasinstructie
Het is wenselijk dat de blaas voor de CT-scan en voor iedere bestraling gevuld is. Het advies is om thuis (1 uur voor de bestraling) volledig uit te plassen en daarna 2-3 bekers water te drinken (ongeveer ½ liter). Hierna mag u totdat de bestraling geweest is niet plassen! Na afloop van de bestraling van die dag kunt u naar het toilet gaan om te plassen.
Door deze instructie goed op te volgen, kan de bestraling nauwkeuriger plaatsvinden. Dit heeft ook als voordeel dat de blaas de dunne darm zo veel mogelijk uit het bestralingsgebied drukt; met minder bijwerkingen als gevolg.
Hoe gaat het onderzoek / de behandeling in zijn werk?
Bestralingen

Bij aankomst op de afdeling Radiotherapie voor de eerste bestraling meldt u zich bij de balie Radiotherapie (route 753).
De baliemedewerker/secretaresse brengt de radiotherapeutisch laboranten op de hoogte dat u aanwezig bent en verwijst u door naar de wachtruimte van het bestralingstoestel.
U krijgt hierbij ook uitleg over het scanapparaat. Hier kunt u zich voor de vervolgafspraken melden. De bestralingsafspraken voor de rest van de week krijgt u bij de balie van de Radiotherapie.
Iedere vrijdag kunt u bij de aanmeldzuil van de afdeling een print maken met daarop de afspraken voor de komende week.
De bestralingsbehandelingen vinden plaats op werkdagen tussen 8.00 en 17.00 uur.
Rondom feestdagen zal u soms in het weekend of op de feestdag(en) zelf bestraald worden. Dit zullen wij u op tijd laten weten.
De radiotherapeutisch laboranten zullen u goed op de behandeltafel neerleggen (positioneren) aan de hand van de tatoeage-puntjes die zijn geplaatst bij de CT-scan. De radiotherapeutisch laboranten zullen daarna de bestralingsruimte verlaten.
De laboranten houden u via een videobeeldscherm in de gaten. Zij kunnen u dus zien en horen tijdens de bestraling. Hierdoor kunnen ze, als het nodig is, direct ingrijpen.
Voor elke bestraling wordt een controle foto/scan gemaakt om uw ligging te controleren en zo nodig aan te passen. Op deze foto’s of scans kunnen wij alleen zien of u goed ligt. We kunnen de tumor en het effect van de behandeling niet zien.
Elke bestraling neemt ongeveer 5 minuten in beslag. Met uit- en aankleden en positioneren erbij zult u dagelijks ongeveer 15-20 minuten in de bestralingsruimte zijn. Na de bestraling is de straling weg, u wordt niet radioactief door bestraling en u bent dus niet gevaarlijk voor de omgeving.
Chemotherapie
U krijgt een aparte afspraak bij de medisch-oncoloog om over de behandeling met chemotherapietabletten te spreken (capecitabine).
Tijdens de bestralingsperiode neemt u tweemaal daags capecitabine-tabletten in op dagen dat u ook bestraald wordt (dus niet in de weekenden of op feestdagen, behalve als u op die dagen toch bestraald wordt). Neem de tabletten om de 12 uur in, binnen een half uur nadat u iets gegeten heeft. Slik de tabletten door met water.
Controle tijdens de behandeling
U wordt tijdens uw behandeling wekelijks gecontroleerd. Dit gebeurt afwisselend door uw behandelend radiotherapeut-oncoloog, medisch oncoloog en casemanager of verpleegkundig specialist. Deze afspraken worden gekoppeld aan een bestralingsafspraak. Bij deze gesprekken kunt u uw vragen stellen en eventuele bijwerkingen bespreken.
De radiotherapeutisch laboranten die de dagelijkse bestralingen uitvoeren en de verpleegkundigen van de zorgpost kunnen u tussendoor advies geven wat te doen bij klachten of vragen. Als het nodig is nemen zij contact op met uw behandelend radiotherapeut-oncoloog. Bij twijfel kunt u altijd contact opnemen met uw casemanager.
Nuttige maatregelen en adviezen voor de behandelperiode
Huidverzorging
U mag zich gewoon wassen en douchen met zeep zoals u gewend bent.
Droog de huid in het bestralingsgebied voorzichtig ‘deppend ’af zodra de huid rood is. Overleg over het gebruik van eventuele hydraterende crème. Cetomacrogolcrème, Bepanthen en Calendula zijn voorbeelden van crèmes die zijn toegestaan.
Indien de huid ontveld raakt, krijgt u via de radiotherapeut-oncoloog, zorgpost of oncologieverpleegkundige verdere uitleg over de wondverzorging.
Zwemmen en saunabezoek is toegestaan in de behandelperiode als er geen huidklachten zijn. Bij huidklachten is het advies eerst met uw radiotherapeut-oncoloog te overleggen of en wanneer dit wel/niet verstandig is.
Omgaan met chemotherapie
Gedurende de behandeling met Capecitabine zitten er continu restjes van de chemotherapie in uw uitscheidingsproducten (zweet, urine, ontlasting, sperma en braaksel). Dit duurt tot en met 2 dagen na het stoppen van de Capecitabine tabletten. Ga daarom bij het plassen op het toilet zitten om spatten of morsen te voorkomen.
U kunt gewoon lichamelijk contact hebben met uw naasten. Knuffelen of een zoen geven is niet schadelijk.
Wel wordt aangeraden om tijdens de risicoperiode bij het vrijen een condoom te gebruiken. Het is niet bekend óf en hoeveel cytostatica worden opgenomen in het sperma of het slijmvlies van de vagina.
Vochtinname
Drink voldoende vocht; 1,5-2 liter per dag (tenzij u een vochtbeperking heeft).
Voeding
Tijdens de behandelperiode kunt u gewoon blijven eten wat u gewend bent. Wees als u klachten heeft voorzichtig met voedingsmiddelen die de darmactiviteit stimuleren, zoals scherpe kruiden, vetrijke maaltijden, alcohol, koolzuurhoudende dranken en met voedingsmiddelen die gasvorming veroorzaken (bonen, kool, uien, prei, peulvruchten, knoflook, kauwgom). Gebruik vezelrijke voeding. Meer informatie kunt u vinden in de folder Voeding en kanker.
Wat zijn de risico's, bijwerkingen of complicaties?
Tijdens de behandelperiode en de weken daarna kunnen er bijwerkingen zijn. Hoe ernstig deze zijn, is verschillend per persoon. Uw radiotherapeut-oncoloog en de medisch-oncoloog zullen u hier meer over vertellen bij het eerste gesprek.
Bijwerkingen radiotherapie
Huid/haar
De bestraling kan in de bekkenregio een huidreactie geven zoals roodheid, jeuk, droge en natte vervelling. Dit ontstaat vaak pas na ongeveer twee weken bestralen. Dit kan tot ongeveer 2 weken na het einde van de bestraling gebeuren en zal daarna langzaam verdwijnen.
De haren in de schaamstreek kunt u door de bestraling tijdelijk verliezen. In deze folder vindt u adviezen over huidverzorging in de behandelperiode (onder ‘Nuttige maatregelen en adviezen voor de behandelperiode’).
Darmen
De darmen kunnen geprikkeld raken door de behandeling. Meestal ontstaat dit in de 3e of 4e week van de behandeling (soms eerder als bijwerking van de chemotherapie). Dit kan diarree (vaker, dunnere ontlasting), met soms bloed of slijm erbij. Ook kan er ‘loze aandrang' ontstaan: u voelt dat u naar het toilet moet, maar op het toilet komt er niets of alleen wat lucht en slijm. Ook kunt u klachten als buikkrampen en winderigheid krijgen. Soms ook pijnlijke krampen in de anus. Soms ontstaat pijn bij de ontlasting, waarvoor u als het nodig is via uw behandelend arts pijnmedicatie voorgeschreven kunt krijgen. Deze klachten houden vaak de eerste 2 weken na de bestraling aan, waarna ze in de loop van weken langzaam verminderen/verdwijnen. Sommige mensen krijgen (preventief of acuut tijdens de behandeling) een tijdelijk stoma omdat de endeldarm voor de behandeling al bijna dicht zit en er tijdens de behandeling verstopping kan ontstaan.
Blaas
Omdat de blaas vlak voor de endeldarm ligt kan ook deze geïrriteerd raken door de bestraling. De klachten die kunnen ontstaan lijken op die van een blaasontsteking; vaker aandrang om te plassen, kleinere beetjes plassen en/of een branderig gevoel tijdens/na het plassen. Bij mannen lukt het plassen soms minder goed door zwelling van de prostaat.
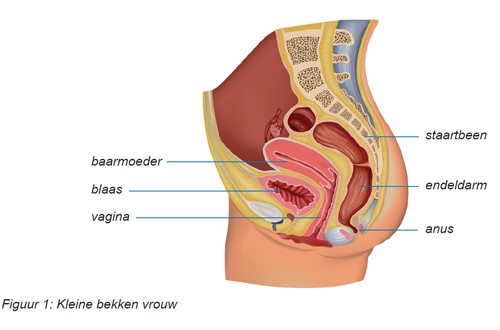
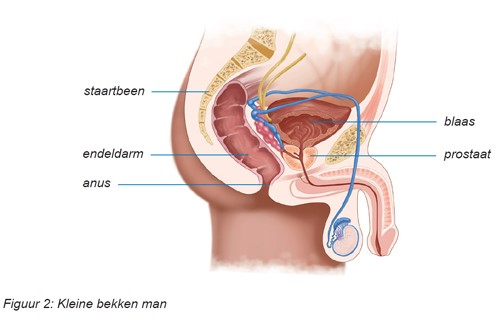
Onderstaande een overzichtsplaatje van het kleine bekken.
Uw radiotherapeut-oncoloog kan u vertellen welk gebied bij u bestraald wordt.
Bijwerkingen van de chemotherapie
- De aanmaak van bloedcellen in het beenmerg kan soms tijdelijk worden geremd. Daardoor kunt u vermoeid raken, vatbaar worden voor infecties en sneller blauwe plekken krijgen.
- De slijmvliezen van de darm kunnen geïrriteerd raken. U kunt daardoor diarree krijgen. Diarree is een waterige dunne ontlasting, vaker dan 4x per dag. Neem bij diarree langer dan 2 dagen contact op met het ziekenhuis. Sommige patiënten zijn extra gevoelig voor capecitabine. We testen uw bloed vooraf hierop. Als blijkt dat u het eiwit dat capecitabine afbreekt (gedeeltelijk) mist, wordt de dosering van de capecitabine aangepast.
- Een tijdelijke verkleuring (bruine vlekjes) van huid en nagels kan ontstaan.
- Deze kuur kan soms misselijkheid en braken veroorzaken en uw smaak kan tijdelijk veranderen.
- Het slijmvlies van de mond kan soms ontstoken raken. U kunt daardoor blaasjes en pijn in de mond krijgen. Belangrijk is een goede mondverzorging.
- Soms kan de kuur een handvoet huidreactie veroorzaken (de handpalmen of de voetzolen tintelen, worden gevoelloos, pijnlijk, gezwollen of rood), huiduitslag, droge of jeukende huid. Hier krijgt u als het nodig is crème voor voorgeschreven.
Overige bijwerkingen van de behandeling
Vermoeidheid
Sommige mensen hebben tijdens de behandelperiode last van vermoeidheid, slaperigheid en/of voelen zich futloos. Vaak ontstaat dit in de loop van weken, maar dit kan ook na enkele uren al ontstaan. De klachten kunnen ook de weken na de behandeling aanhouden. In de weken na de behandeling wordt dit meestal langzaam minder.
Probeer een balans te zoeken tussen actief blijven en rust nemen. Als het nodig is kan uw behandeld arts, casemanager/verpleegkundig specialist u hiervoor adviezen geven.
Gebrek aan eetlust
Sommige mensen ervaren een veranderde of verminderde eetlust in de behandelperiode. Als u merkt dat u hier last van heeft en/of gewichtsverlies optreedt, kan in overleg met uw behandelend arts of casemanager een afspraak bij een diëtiste worden ingepland voor advies over hoe hier mee om te gaan en hoe het gewicht stabiel te kunnen houden.
Vruchtbaarheid/Seksualiteit
Deze behandeling kan invloed hebben op seksualiteit en vruchtbaarheid. Bij vrouwen komt er tijdens bestraling van de endeldarm ook straling in de vagina, de baarmoeder en de eierstokken. Jonge vrouwen kunnen hierdoor eerder in de overgang raken, ophouden met menstrueren en onvruchtbaar worden. Bij alle vrouwen kan de vaginawand tijdens de bestraling geïrriteerd raken en gevoelig zijn bij aanraking. Over het algemeen wordt gemeenschap dan afgeraden.
Bij mannen komt er tijdens de bestraling van de endeldarm ook straling in de prostaat, de zaadblaasjes en in de teelballen. Hierdoor kunnen erectieklachten (impotentie) en onvruchtbaarheid ontstaan. Ook kan het orgasme anders zijn dan voor de behandeling (bijvoorbeeld een zogenaamd “droog” orgasme waarbij geen zaadlozing is, of pijn bij het klaarkomen). Eventuele gemeenschap mag/kan wel tijdens de behandeling maar is vanwege de chemotherapie alleen veilig voor uw partner met een condoom.
Als gevolg van de behandeling kan het mogelijk zijn dat de behoefte aan seksueel contact afneemt. Factoren zoals bijvoorbeeld vermoeidheid kunnen hierbij een rol spelen. Als zich problemen op seksueel gebied voordoen, kunt u dit met uw behandelend arts of casemanager/oncologieverpleegkundige bespreken. U kunt ook op www.kankerenseks.nl kijken voor meer informatie.
Welke specifieke nazorg kunnen wij bieden?
Hoe gaat het na de chemoradiotherapie?
Op de dag van de laatste bestraling neemt u ook nog twee keer de chemotherapie tabletten in, daarna is de behandeling klaar en heeft u een rustperiode van enkele weken. De bijwerkingen van de chemoradiotherapie zijn niet direct verdwenen. De klachten kunnen zelfs de eerste 1-2 weken nog toenemen en gaan daarna herstellen. Vaak voelen patiënten zich ongeveer 4 weken na de chemoradiotherapie alweer een stuk beter. De vermoeidheid blijft vaak het langst aanwezig.
Aan het einde van de chemoradiotherapie serie zullen er controle afspraken met u ingepland gaan worden. Vaak zal dit in de eerste weken na de behandeling telefonisch zijn met uw radiotherapeut-oncoloog. Het gebeurt regelmatig dat er in deze periode vragen komen, u mag altijd bellen om deze vragen te stellen!
De behandeling werkt na de laatste bestraling nog meerdere weken door.
Ongeveer 6 weken na de laatste bestraling zullen er onderzoeken plaatsvinden om te zien hoe de tumor gereageerd heeft en of er niet onverhoopt nieuwe problemen zijn ontstaan. Meestal worden er een nieuwe MRI scan, CT-scan van de buik, longfoto en scopie van de endeldarm gedaan. De onderzoeken zullen zoveel mogelijk op 1 dag gepland worden. De onderzoeken zullen met het hele team bekeken worden. Daarna zal het met u besproken worden op de polikliniek bij de chirurg. Ook zal de chirurg het vervolg advies met u bespreken, meestal is dit een operatie.
Waar moet u op letten na uw onderzoek/behandeling?
Bijwerkingen op de langere termijn
Naast de bijwerkingen die u tijdens de behandeling ervaart zijn er ook bijwerkingen die pas na maanden/jaren ontstaan. Deze klachten ontstaan door een soort verlittekening van het behandelde gebied.
Huid
De huid kan wat donkerder van kleur blijven, voornamelijk op de stuit. Er kan een probleem zijn met de wondgenezing in het bestraalde gebied.
Blaas
Door de behandeling (voornamelijk door de operatie) kan het zijn dat u vaker en kleinere beetjes per keer moet plassen dan voor de behandeling. Ook kan het moeilijker zijn om de plas goed op te houden; dit kan lijden tot ongewenst urineverlies (incontinentie).
Darmen
De endeldarm heeft een tijdelijke opslagfunctie voor ontlasting. Als deze (voor een deel) verwijderd is en het bovenliggende stuk dikke darm (de S-vormige darm) is aangesloten op de overgebleven rest van de endeldarm of op de anus, dan is er minder tijdelijke opslagruimte. Hierdoor kan uw ontlastingspatroon veranderen. Het kan zijn dat u vaker naar het toilet moet en dat de ontlasting dunner is dan voor de behandeling. Ook kunnen er problemen ontstaan met het ophouden van de ontlasting; bijvoorbeeld in de vorm van ‘natte winden’ of zelfs ongewild verlies van ontlasting. Sommige mensen krijgen een (tijdelijk of blijvend) stoma en moeten de verzorging daarvan leren.
Seksualiteit
Als gevolg van de operatie (en bestraling) kunnen mannen impotent worden. Bespreek eventuele behandelmogelijkheden hiervoor met uw eigen radiotherapeut-oncoloog of chirurg. Zo nodig kan hij/zij u doorverwijzen naar een specialist.
Vrouwen kunnen last hebben van vaginale droogheid. Ook kan er pijn bij het vrijen ontstaan. Glijmiddel kan dan een oplossing zijn. Heel soms komen er verklevingen van de vagina voor na de bestraling en operatie. Vanaf ongeveer 6 weken na de bestraling en later vanaf 6 weken na de operatie is gemeenschap weer toegestaan. Mocht u problemen of pijn ervaren bij de gemeenschap, bespreek dit dan met u radiotherapeut-oncoloog of chirurg. Soms wordt geadviseerd om vaginale zetpillen met vrouwelijk hormoon of een tampon met vaseline in te brengen voor de nacht (preventief of bij klachten).
Contact bij problemen na uw onderzoek/behandeling
Wanneer moet ik contact opnemen?
Als u twijfelt over bepaalde klachten mag u altijd contact opnemen met uw verpleegkundig specialist/casemanager.
Bij de volgende klachten moet u nog dezelfde dag contact opnemen
- Koorts (>38.5C)
- Koude rillingen
- Langdurige bloedneuzen
- Veel bloedverlies bij de ontlasting (meer dan een koffiekopje)
Bij de volgende klachten na een dag contact opnemen
- Diarree langer dan 1 dag
- Braken, langer dan 1 dag
- Verstopping langer dan 2 dagen
- Huiduitslag met veel pijn of jeuk, of uitgebreide huiduitslag over het lichaam
Wie kom ik tegen tijdens het behandeltraject?
Maag-darm-leverarts
Dit is de medisch specialist die alle vooronderzoeken (zoals de colonoscopie) heeft verricht en u heeft doorverwezen voor dit behandeltraject.
Verpleegkundig specialist/casemanager
Dit is uw eerste aanspreekpunt. Hier kunt u terecht met al uw vragen. Zij kan met u meedenken over oplossingen of contact zoeken met een van uw behandelaars.
Oncologisch chirurg
Dit is de medisch specialist die de operatie zal uitvoeren en u in de toekomst onder controle zal houden.
Radiotherapeut-oncoloog
Dit is de medisch specialist die verantwoordelijk is voor uw behandeling met bestraling.
Medisch-oncoloog
Dit is de medisch specialist die verantwoordelijk is voor de behandeling met de chemotherapie tabletten.
Verpleegkundig consulent
Dit zijn de verpleegkundigen die op de zorgpost werken. Bij hen kunt u onder andere terecht voor bloed prikken en wondverzorging.
Contactgegevens van de betrokken poliklinieken
Contact
Belangrijke telefoonnummers
LUMC 071-256 91 11
Polikliniek Radiotherapie LUMC; tijdens kantooruren bereikbaar tussen 8.00 en 17.00: 071-526 35 25
Polikliniek Medische Oncologie LUMC; tijdens kantooruren bereikbaar tussen 9.00 en 16.00: 071-526 35 23
In de diensturen is de dienstdoende radiotherapeut-oncoloog of medisch oncoloog zo nodig bereikbaar via de telefoondienst van het LUMC: 071-526 91 11
Handige links
Hoe kom ik aan meer informatie?
Als u nog vragen heeft kunt u online de volgende websites raadplegen, ook kunt u voor al uw vragen terecht bij uw casemanager of bij uw behandelend arts.