Kamerritmestoornissen
het Hart Long Centrum.
Wat is Kamerritmestoornissen?
Ventrikeltachycardie en ventrikelfibrilleren zijn beide ritmestoornissen uit de kamers van het hart, die ernstige gevolgen kunnen hebben. Een VT (ventrikeltachycardie) is een snelle en regelmatige hartritmestoornis uit de hartkamers. VF (ventrikelfibrilleren) is elektrische chaos in de hartkamers, het hart staat dan stil.
Normaal hartritme
Bij een hartslag trekken eerst de boezems samen. Zo wordt het bloed naar de kamers gepompt. Daarna trekken de kamers samen om het bloed naar de vaten in het lichaam te pompen. Een gezond hart slaat overdag 60 tot 70 keer per minuut. Per 24 uur zijn er gemiddeld zo’n 90.000 tot 100.000 hartslagen. Bij gezonde harten komen vaak een aantal PVC’s voor – extra slagen uit de hartkamers. Bij inspanning is het normaal als de hartslag oploopt tot 160 tot 180 slagen per minuut. Tijdens slaap kan de hartslag dalen tot 30 of 40 slagen per minuut. Aan de pols kunt u het hartritme goed voelen.
Het hart maakt kleine elektrische prikkels die ervoor zorgen dat de boezems en kamers pompen. Deze prikkels zijn zo laag, dat u ze niet voelt. Het opwekken en het doorsturen van de prikkels gaat op de volgende manier:
- De elektrische prikkel ontstaat in een gebied in de rechterboezem dat de ‘sinusknoop’ heet. Vanuit de sinusknoop verspreiden de prikkels zich over de boezems.
- De prikkels geleiden vanuit de boezem naar een verbindingspunt met de kamers. Dit punt heet de atrioventriculaire knoop, kortweg de AV-knoop. De AV-knoop geeft de prikkel vertraagd door van de boezems naar de kamers.
- Vanaf de AV-knoop gaat de prikkel naar de kamers. De elektrische prikkels activeren daar de hartspier zodat deze pompt.
Ventrikeltachycardie (VT)
Normaal gesproken ontstaat de hartslag in een gebied in de rechterboezem dat de ‘sinusknoop’ heet. Bij een VT ontstaat er een snelle hartritmestoornis in de hartkamers. In de meeste gevallen ontstaat deze snelle hartritmestoornis door een elektrische cirkel. Soms geeft er één plekje in de hartkamer spontaan snelle elektrische prikkels.
Ventrikelfibrilleren (VF)
Bij VF is er sprake van elektrische chaos in de hartkamers. Dat wil zeggen: het lukt niet om bloed rond te pompen, omdat de pompbeweging alle kanten op gaat. Het hart staat dan effectief stil.
Verschijnselen
VT’s kunnen klachten veroorzaken zoals een erg snelle hartslag, duizeligheid, flauwvallen of zelfs een hartstilstand. Een VT kan overgaan in VF.
VF veroorzaakt altijd een hartstilstand.
Een deel van de mensen met VT heeft al een kastje in de borst, een zogenaamde ICD (implanteerbare cardioverter defibrillator). De ICD houdt met één of meerdere draden het hartritme in de gaten. Bij VT kan de ICD de ritmestoornis stoppen door óf heel snelle elektrische prikkels te geven, óf door een elektrische shock te geven.
Bij VF kan de ICD de ritmestoornis alleen stoppen door een elektrische shock te geven. Een shock kan pijnlijk zijn.
Oorzaak
Meestal bestaat er bij VT of VF een afwijking aan het hart, bijvoorbeeld een oud hartinfarct. Sommige mensen hebben in het verleden onbewust een hartinfarct doorgemaakt. VT of VF kan ook ontstaan bij hartspierafwijkingen, die soms erfelijk zijn. In zeldzame gevallen kunnen VT’s ontstaan bij verder helemaal gezonde harten.
VT en VF zijn niet de meest voorkomende hartritmestoornissen. VT en VF zijn erg zeldzaam bij normale harten en komen vaker voor bij bepaalde hartafwijkingen.
Waarom u bij ons in goede handen bent
Het LUMC heeft een zeer ervaren team van cardiologen die gespecialiseerd zijn in hartritmestoornissen en ablaties. Als excellent centrum kunnen wij u op het gebied van ablaties alle behandelopties aanbieden. Patiënten vanuit heel Nederland en ook vanuit Europa worden door andere cardiologen naar ons toe verwezen. Wij bieden een persoonlijke benadering waarbij wij u en uw gezondheid centraal zetten. Tevens wordt u tijdens het hele proces goed begeleidt door een van onze verpleegkundig specialisten en/of cardiologen.
Daarnaast doen wij wetenschappelijk onderzoek om de kwaliteit van zorg continu te kunnen blijven verbeteren.
VT's en VF kunnen levensbedreigend zijn. Het vast stellen van de aanwezigheid van een ritmestoornis is erg belangrijk. Als u een van deze ritmestoornissen heeft, dan bent u vaak opgenomen in het ziekenhuis of bent u op de ICD-polikliniek geweest. In sommige gevallen bent u zelfs gereanimeerd. U krijgt allerlei onderzoeken om te bepalen of er een onderliggende hartafwijking aanwezig is en zo ja, welke hartafwijking. Vaak zijn er meerdere onderzoeken nodig. Uw cardioloog zal met u bespreken welke onderzoeken in uw situatie nodig zijn.
Hartfilmpje (ECG, elektrocardiogram)
Ritmestoornissen kunnen met een ECG worden vast gelegd. Een hartfilmpje is een momentopname.
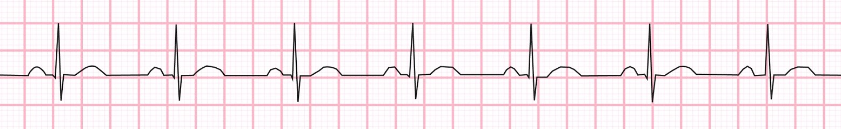
Figuur 1. ECG met normaal sinusritme
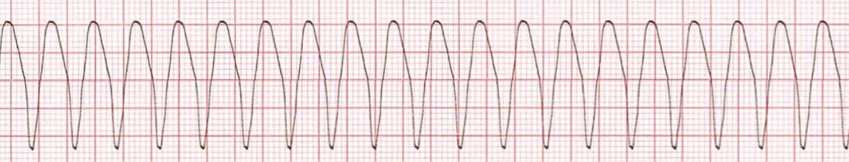
Figuur 2. ECG met VT
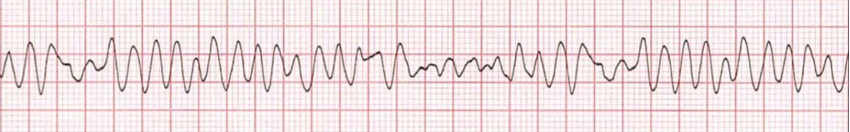
Figuur 3. ECG met VF
Echo (echocardiogram)
Bij een echo worden met behulp van geluidsgolven afbeeldingen van uw hart gemaakt. Op een echo is te zien hoe goed het hart werkt en of er afwijkingen zijn.
Holteronderzoek
Om te bepalen hoe vaak u een ritmestoornis heeft, wordt soms een 24-uurs holter onderzoek gedaan. Tijdens het onderzoek doet u gewoon wat u normaal ook zou doen. In een dagboekje legt u uw activiteiten en uw klachten vast.
Inspanningstest
Bij dit onderzoek wordt een ECG gemaakt terwijl u zich inspant op een hometrainer (fiets). Zo is te zien hoe uw hartritme is tijdens inspanning en of er VT’s optreden.
Bloedonderzoek
Bij bloedonderzoek wordt via een bloedprik wat bloed bij u afgenomen. Uw bloed wordt onderzocht om bijvoorbeeld de nierfunctie te bepalen.
Hartkatheterisatie
Het kan nodig zijn om de kransslagaders van uw hart te bekijken. Dit zijn de bloedvaten die uw hart van zuurstof en voedingsstoffen voorzien. Met een verdoving in de pols of de lies wordt een klein slangetje via een bloedvat naar het hart gebracht. Via dit slangetje wordt er contrastmiddel in de kransslagaders gespoten. Met röntgenstraling worden afbeeldingen gemaakt van de kransslagaders. Soms kunnen er vernauwingen in de kransslagaders worden gevonden waarvoor behandeling nodig is, bijvoorbeeld een dotter en stentplaatsing.
MRI scan
Het kan nodig zijn om een MRI scan te maken. Op een MRI scan is erg nauwkeurig te zien of er afwijkingen zijn aan het hart.
DNA-onderzoek
Als er een kans is op een erfelijke hartafwijking, kan het nodig zijn om DNA-onderzoek te doen. DNA-onderzoek gebeurt meestal met een buisje bloed.
Conclusie
Met de bovenstaande onderzoeken wordt bepaald of er onderliggende hartafwijkingen bestaan en zo ja, wat het voor afwijkingen zijn. Een deel van de mensen heeft VT bij een gezond hart. Dit zijn geen levensbedreigende ritmestoornissen. Bij een groot deel van de mensen wordt er een oud hartinfarct vastgesteld. In zeldzame gevallen wordt er een andere hartafwijking gevonden.
De onderliggende hartafwijking is van belang om voor u de juiste behandeling te kunnen kiezen.
Uitslag van het onderzoek
De uitslag van bovenstaande onderzoeken krijgt u van de zaalarts of uw behandelend cardioloog/verpleegkundig specialist.
Welke behandelingen zijn er mogelijk?
Het doel van de behandeling
In de behandeling van VT en VF gaat het vaak om meerdere doelen:
- het verminderen van klachten
- het voorkomen van een hartstilstand
Verschillende behandelingen
Er zijn verschillende behandelingen mogelijk. De behandeling hangt sterk af van de onderliggende hartafwijking. De cardioloog zal met u bespreken welke behandeling in uw situatie het beste is. Vaak is een combinatie van behandelingen nuttig. Uw eigen wensen spelen een rol bij de keuze van de behandeling. De behandeling kan bestaan uit:
- Medicijnen
- VT-ablatie
- Implantatie van een ICD
VF kan niet goed behandeld worden met een ablatie.
Medicijnen
De arts kan u medicijnen voorschrijven tegen VT’s. Welke medicijnen dit zijn, hangt af van het type ritmestoornis, de onderliggende hartafwijking, eventuele bijwerkingen en andere medicijnen die u gebruikt. De arts zal met u bespreken wat in uw situatie het beste is. Uw eigen wensen spelen hierbij ook een rol. Bij alle medicijnen is het belangrijk dat u ze gebruikt volgens het voorschrift van de arts.
De meest gebruikte medicijnen voor VT zijn:
- Sotalol: dit medicijn vertraagt de hartslag en verlaagt de kans op nieuwe VT’s. Het is minder effectief dan amiodaron, maar heeft minder ernstige bijwerkingen.
Amiodaron: dit medicijn vertraagt de hartslag en heeft verschillende andere effecten, waardoor het de kans op nieuwe VT’s verlaagt. Het is het sterkste ritmemedicijn wat er is, maar kan ernstige bijwerkingen hebben. Bijvoorbeeld bijwerkingen op de huid (snel verbranden, bij meer dan 10% van de mensen), schildklier (te trage of te snelle werking, ieder bij 1 tot 10% van de mensen), longen en lever (ook ieder bij 1 tot 10% van de mensen). De bijwerkingen kunnen ernstig zijn en in zeer zeldzame gevallen zelfs de dood tot gevolg hebben.
Heeft u klachten na het gebruik van de medicijnen? Praat er dan met u arts over. Uw arts zal de mogelijkheden met u bespreken. Stop medicijnen nooit zonder overleg.
Ablatie
Een VT-ablatie is een ingreep waarbij de cardioloog kleine beschadigingen maakt in het hart op de plekken die de ritmestoornis veroorzaken. Bij mensen met een hartafwijking komen VT’s vaak uit een littekengebied. De beschadigingen worden meestal alleen aangebracht in dit littekengebied en hebben geen invloed op de pompfunctie van het hart. Bij mensen met een normaal hart komen VT’s vaak uit één kleine bron en wordt alleen hier een beschadiging aangebracht.
Een ablatie is een complexe ingreep. Daarom wordt deze ingreep meestal gedaan in een ziekenhuis met experts op dit gebied. De succeskans van de ablatie hangt sterk af van de onderliggende hartafwijking en van de ervaring van uw cardioloog en het ziekenhuis .
Er zijn ook risico’s bij een ablatie. In de meeste gevallen zijn deze risico’s laag. De cardioloog zal de risico’s met u bespreken. Bij de keuze van een behandeling spelen uw eigen wensen ook een rol. U kunt deze met de cardioloog bespreken. Als er een keuze van een ablatie gemaakt is, geeft de cardioloog en/of verpleegkundige u informatie over de ingreep en de nazorg. Met vragen kunt u bij hen terecht.
Implantatie ICD
Een ICD is een kastje dat het hartritme in de gaten houdt en zo nodig ritmestoornissen stopt. Een ICD kan voor de veiligheid nodig zijn, omdat een snelle VT of VF een hartstilstand kan veroorzaken. Het is belangrijk om te weten dat niet elke VT levensbedreigend is. Er bestaan ook trage VT’s, die niet levensbedreigend zijn, maar wel vervelende klachten kunnen geven. Een ICD kan VT en VF vaak stoppen. Dit kan door óf heel snelle elektrische prikkels te geven, óf door een elektrische shock af te geven. Een ICD kan hiermee uw leven redden. Een shock kan wel erg pijnlijk zijn.
Het is belangrijk om te weten dat een ICD ritmestoornissen wel kan stoppen, maar niet kan voorkomen. Een ICD is niet bij alle patiënten met VT of VF nodig. Bij mensen met VT’s zonder hartafwijkingen is een ICD vaak niet nodig. Bij mensen met VT’s en wel onderliggende hartafwijkingen is meestal wel een ICD nodig.
Snel handelen
Bij kamerfibrilleren is snelle behandeling van levensbelang. Bij een hartstilstand moet onmiddellijk worden gestart met reanimatie. Met behulp van een defibrillator kan het hartritme met een elektrische schok hersteld worden. Tegenwoordig is op steeds meer plaatsen een AED (automatische externe defibrillator) aanwezig.
Wat is de prognose?
Bij het merendeel van de mensen treden de VT’s na de ablatie niet meer op, of veel minder dan voorheen. In sommige gevallen lukt het niet om een beschadiging op de juiste plek aan te brengen, bijvoorbeeld omdat deze plek niet goed bereikbaar is.
Als u ritmestoornissen blijft houden, zijn er verschillende mogelijkheden: medicijnen, of een tweede VT-ablatie in een gespecialiseerd centrum zoals het LUMC. Soms komen ritmestoornissen van de buitenkant van het hart en is er een speciale ablatie nodig. De cardioloog zal met u bespreken wat in uw geval de beste stap is.
Welke specifieke nazorg kunnen we bieden bij deze aandoening?
Als u medicatie krijgt, zal er bij het volgende polibezoek gevraagd worden naar uw klachten en eventuele bijwerkingen van de medicatie.
Na een ablatie wordt u nog tweemaal op de polikliniek terug gezien. Vooraf wordt er bloed afgenomen en volgt er nog een echo en 24-uurs holter of als u een ICD heeft, dan wordt deze voorafgaande aan het bezoek uitgelezen.
Behandelteam
Ons team van medisch personeel bestaat uit: hartfunctielaboranten, verpleegkundigen, verpleegkundig specialisten, arts-assistenten en cardiologen. U kunt hen tegenkomen op de polikliniek Hartziekten in het LUMC (algemeen spreekuur of ritmespreekuur), Cardiologie Centrum Voorschoten, Poliklinisch Centrum Lisse, eventueel de Hartfunctieafdeling, de Hartkatheterisatieafdeling en de Verpleegafdeling Hartziekten.
Contact
Wanneer u na het lezen van deze folder nog vragen hebt, kunt u terecht bij uw behandelend cardioloog en/of verpleegkundig specialist.
Polikliniek hartziekten:
Telefoonnummer 071-526 37 14, maandag t/m vrijdag van 8.30-12.00 en 13.30-16.00 uur.
E-mailadres: hartpoli@lumc.nl
Indien u verhinderd bent, dient u dit zo spoedig mogelijk te laten weten zodat er een andere patiënt opgeroepen kan worden.