In vitro fertilisatie (IVF) en Intracytoplasmatische sperma-injectie (ICSI)
Deze informatie is opgesteld door de afdeling(en) Gynaecologie.
Wat is In vitro fertilisatie (IVF) en Intracytoplasmatische sperma-injectie (ICSI)?
In Vitro Fertilisatie (IVF) en Intra Cytoplasmatische Sperma Injectie (ICSI) zijn vruchtbaarheidsbehandelingen, die uit meerdere stappen bestaan.
Voor u als patiënt is er weinig verschil tussen een IVF dan wel een ICSI behandeling. Het verschil tussen IVF en ICSI is de manier waarop het laboratorium de zaadcellen en eicellen met elkaar in contact brengt. Daarom gebruiken we in deze folder steeds de combinatie IVF/ICSI.
Een IVF/ICSI behandeling bestaat uit 4 opeenvolgende fasen.
1. De hormonale stimulatie
De eierstokken worden met hormonen gestimuleerd, zodat er meer eiblaasjes rijpen dan normaal. Het streven is om ongeveer 10-15 eicellen te verkrijgen. Met dit aantal eicellen ontstaan er doorgaans meerdere embryo’s. Met meerdere embryo’s bestaat de mogelijkheid om het beste embryo, met de meeste kans op zwangerschap, te selecteren en de overige kwalitatief goede embryo’s in te vriezen voor later gebruik.
2. De "eicel pick-up" (de punctie)
Via de vagina worden de eierstokken onder echogeleide aangeprikt en eiblaasjes leeggezogen. Het vocht uit de eiblaasjes wordt in buisjes opgevangen. Met de vloeistof uit het eiblaasje komt de eicel mee.
3. De laboratoriumfase
In het laboratorium worden de eicellen uit de vloeistof gehaald en bewaard in een stoof op lichaamstemperatuur. De eicellen worden bevrucht volgens de IVF-procedure (de meest beweeglijke zaadcellen worden met de eicellen samengebracht) of met de ICSI procedure (één goed beweeglijke zaadcel wordt in de eicel geïnjecteerd). Eén dag later kan gezien worden of er bevruchting heeft plaatsgevonden. Daarna vindt er deling van het embryo in het laboratorium plaats.
4. De embryo transfer (terugplaatsing)
Meestal drie dagen na de punctie vindt een terugplaatsing van een embryo in de baarmoeder plaats. Met een dun slangetje (katheter) wordt via de vagina en de baarmoedermond een embryo in de baarmoeder geplaatst. Tegenwoordig wordt steeds vaker slechts één embryo teruggeplaatst. Soms worden twee embryo’s teruggeplaatst. Hierbij spelen leeftijd van de vrouw, kwaliteit van de embryo’s en de medische voorgeschiedenis een rol. Er worden nooit meer dan twee embryo’s teruggeplaatst.
Zijn er naast het embryo dat is geselecteerd om teruggeplaatst te worden, nog andere embryo’s van goede kwaliteit dan kunnen deze embryo’s worden ingevroren. Doorgaans vindt invriezen van embryo’s vijf dagen na de punctie plaats.
In deze folder zullen we nader ingaan op de verschillende fasen van deze behandeling
Waarom doen we dit onderzoek/deze behandeling?
IVF/ICSI is een medische behandeling. Om hiervoor in aanmerking tot komen moet er een reden zijn, een (medische) indicatie.
Bij de ontwikkeling van de IVF-behandeling was er slechts één indicatie, namelijk wanneer er bij de vrouw sprake was van afgesloten eileiders. Tegenwoordig doen we ook vaak een IVF/ICSI behandeling als de zaadkwaliteit niet optimaal is of als er sprake is van ernstige endometriose. Ook als er geen oorzaak wordt gevonden voor het uitblijven van een zwangerschap en andere behandelmethoden niet succesvol zijn geweest, kan er een indicatie voor een IVF/ICSI behandeling zijn. Ook eiceldonatie is een indicatie voor een IVF/ICSI behandeling.
In het LUMC worden IVF/ICSI stimulatie behandelingen gedaan tot de vrouw de leeftijd van 43 jaar heeft bereikt. Deze grens is gesteld, omdat gebleken is dat de kans op een goede zwangerschap na deze leeftijd heel erg klein is.
Na elke behandeling die niet tot een zwangerschap heeft geleid wordt bij iedereen gekeken of het zinvol is om een nieuwe behandeling te starten.
Wat gaat er vooraf aan het onderzoek of de behandeling?
Voordat de behandeling begint, heeft u een gesprek met één van de gynaecologen of fertiliteitsartsen, uw behandelend arts. Bij dit gesprek zijn u en uw partner beiden aanwezig. Indien u nog niet eerder op onze polikliniek bent geweest, is het van belang om een identiteitsbewijs mee te nemen bij dit eerste gesprek. Het secretariaat heeft dit nodig om u als patiënt in te schrijven. Dit geldt zowel voor de vrouw als de man, de behandeling betreft immers die van een paar. Dit betekent dan ook dat er voor u beiden een factuur naar de zorgverzekeraar wordt gestuurd.
In het gesprek krijgt u uitgebreide informatie en instructies over de behandeling en controleren wij of alle noodzakelijke onderzoeken zijn verricht (o.a. Infectiescreening op hepatitis B, C en HIV). Een uitgangsecho wordt gemaakt om te beoordelen of er omstandigheden zijn (bijvoorveeld de aanwezigheid van een cyste in de eierstok), die de start van de behandeling kunnen verhinderen. Ook wordt er een prikinstructie bij de verpleegkundige afgesproken.
Hoe kunt u zich voorbereiden?
De vrouw wordt aangeraden om een maand voor de start van de behandeling te beginnen met het gebruik van foliumzuur (één tablet van 0,5 mg per dag). Dit verlaagt de kans op een kind met een open ruggetje. De gezondheidsraad adviseert daarnaast vrouwen die proberen zwanger te worden dagelijks 10 microgram vitamine D te gebruiken. Foliumzuurtabletten en vitamine D kunt u zonder recept bij de apotheek of drogist verkrijgen.
Om de kans op een succesvolle behandeling te bevorderen zijn er een aantal aanvullende adviezen:
Het is bekend dat overgewicht op vele manieren de kans op een succesvolle behandeling negatief kan beïnvloeden. Bij mannen vermindert het de zaadkwaliteit en daardoor de kans op bevruchting. Bij vrouwen vermindert overgewicht de kans op een zwangerschap en daarbij verhoogt het de kans op een spontane miskraam. Tijdens een zwangerschap is er daarnaast een verhoogde kans op complicaties, zoals een verhoogde bloeddruk of een te klein of juist een te groot kind. We spreken van overgewicht wanneer de BMI boven de 25 kg/m2 uitkomt. Als de BMI boven de 30 kg/m2 uitkomt, wordt afgesproken eerst af te vallen voordat met een behandeling gestart kan worden.
Ook roken door de man en/of de vrouw vermindert de kans op zwagerschap. Het geeft schade aan de bloedvaten, die nodig zijn voor de innesteling en de vorming van de moederkoek. Roken tijdens de zwangershcap geeft meer kans op een spontane miskraam en op een buitenbaarmoederlijke zwangerschap. Loslating van de moederkoek en te kleine kinderen worden vaker gezien bij rokende moeders. Bij rokende mannen is er vaak sprake van verminderde zaadkwaliteit. Indien u of uw partner rookt wordt daarom afgesproken dit eerst te staken, voordat met een behandeling gestart kan worden.
Van alcohol zijn tevens nadelige effecten op de kans op zwangerschap en ontwikkeling van het ongeboren kind bekend. Wij adviseren beide partners minimaal 3 maanden voor de start van de behandeling drugsgebruik en alcohol inname te minimaliseren.
Hoe gaat het onderzoek / de behandeling in zijn werk?
Zoals eerder beschreven bestaat de behandeling uit 4 opeenvolgende fasen. Onderstaand wordt dieper op deze fasen ingegaan.
1. De hormonale stimulatie
Om in de eierstokken meerdere eicellen te laten groeien, is een hormoonbehandeling nodig. Door meerdere eicellen te verkrijgen wordt de kans op bevruchting en ook de zwangerschapskans vergroot. De gebruikte medicijnen worden hieronder stuk voor stuk besproken:
GnRH agonist of antagonist
FSH (follikel stimulerend hormoon)
Ovulatie-trigger
Progesteron
Welke combinatie van medicijnen u krijgt voorgeschreven en volgens welk schema u de medicijnen gaat gebruiken, zal u mondeling en schriftelijk door de arts worden meegedeeld.
De medicatie voor een IVF/ICSI behandeling is alleen in de poli apotheek van het LUMC (C0-14, routenummer 10) te verkrijgen (dus niet in uw eigen apotheek!).
De bijsluiters van de medicatie zijn niet specifiek gemaakt voor het gebruik bij IVF-patiënten. Volgt u dus strikt de instructies van onze artsen. Let op dat u van de apotheek krijgt wat de arts heeft voorgeschreven. Kijk altijd direct na of u alles heeft gekregen, zodat u niet voor vervelende verrassingen komt te staan.
Alle medicatie, die geïnjecteerd dient te worden, kan via onderhuidse injecties toegediend worden. Omdat u tijdens de behandeling bijna elke dag een injectie nodig heeft, is het erg praktisch als u zelf of uw partner kan injecteren. Hiervoor zal bij de verpleegkundige een prikinstructie worden afgesproken.
Mocht u tijdens de stimulatie een medicijn van bovengenoemde groepen 1 of 2 één dag zijn vergeten, neem dan altijd eerst met ons contact op over het al dan niet verder doorgaan van de behandeling.
GnRH agonist of antagonist
Om te zorgen dat de FSH-preparaten goed werken, is het noodzakelijk dat de werking niet verstoord wordt door uw eigen hormonen. De werking van de eigen hormonen kan een te vroege eisprong veroorzaken en de eicelkwaliteit verminderen. Synarel en Decapeptyl zijn voorbeelden van medicijnen die de eigen hormoonproductie indirect remmen. U gebruikt dit medicijn dagelijks vanaf het begin van de behandeling totdat de eicellen gerijpt zijn (en u de afsluitende injectie Ovitrelle (zie verderop) moet zetten). Synarel is een neusspray, die 2 x daags gebruikt dient te worden. Decapeptyl dient 1 x daags via een onderhuidse injectie toegediend te worden. Fyremadel is een middel dat direct een vroegtijdige eisprong tegenhoudt en 1 x daags via een onderhuidse injectie toegediend dient te worden. Dit middel hoeft pas vanaf de zesde dag van de stimulatie gebruikt te worden.
Ook als u verkouden bent, werkt de Synarel, maar het is aan te bevelen om voor het gebruik uw neus te snuiten. Decapeptyl en Fyremadel worden in de koelkast bewaard. Synarel mag juist niet in de koelkast.
Follikel stimulerend hormoon (FSH)-preparaten
Deze hormonen maken het mogelijk dat er meerdere eiblaasjes tegelijk tot ontwikkeling komen. Er zijn verschillende FSH-preparaten op de markt met een vergelijkbare werking (o.a. Gonal-F, Ovaleap, Menopur).
Deze middelen worden middels een onderhuidse injectie toegediend (subcutaan). De dosering en de dag van starten in de stimulatie zal door uw behandelend arts besproken worden.
Ovulatie-trigger
Een injectie met Ovitrelle zorgt ervoor dat de eicellen in de eiblaasjes uitrijpen. Ongeveer 40 uur na de toediening vindt de eisprong plaats.
Op de aangegeven dag en tijdstip moet u Ovitrelle 250 microgram injecteren. Op deze dag spuit u geen FSH meer. Wel gebruikt u deze dag nog op het voor u gebruikelijke tijdstip (voor het laatst) de Synarel, Decapeptyl of Fyremadel.
De tijd tussen de Ovitrelle injectie en de punctie bedraagt 36 uur. Dit betekent dat de injectie ’s avonds of soms ’s nachts gegeven moet worden. Indien iemand anders de injecties toedient (bijvoorbeeld de huisarts), kan dit een lastig tijdstip zijn. Overleg daarom bijtijds.
De tijd tussen het toedienen van deze laatste injectie en het weghalen van de eicellen luistert zeer nauw. Wordt de injectie later gegeven dan op de vastgestelde tijd, kunnen de eicellen nog niet rijp zijn en zelfs niet loslaten op het moment van de punctie. Wordt de injectie eerder gegeven, dan bestaat de kans dat een aantal eicellen al uit de eiblaasjes zijn vrij gekomen en dat ze dus niet meer allemaal door ons kunnen worden opgezogen. Als u méér dan een half uur bent afgeweken van het door ons opgegeven tijdstip moet u op de dag voor de punctie contact met ons opnemen.
Progesteron
De dag na het verzamelen van de eicellen is bekend of er bevruchting heeft plaatsgevonden. Hierover ontvangt u van ons een e-consult. Indien er eicellen bevrucht zijn, begint u vanaf deze avond met het gebruik van Utrogestan. Dit middel is een progesteron bevattend preparaat. Het hormoon progesteron maakt u gewoonlijk ook zelf aan en dient om het baarmoederslijmvlies, waarin de innesteling moet plaatsvinden, in de juiste conditie te brengen en te houden. U krijgt dit medicijn, omdat uw eigen hormoonproductie is stilgelegd door GnRH-a(nta)gonisten en u daarom zelf soms nog te weinig van dit hormoon maakt.
De Utrogestan capsules werken bij een IVF/ICSI behandeling het beste als ze in de vagina worden ingebracht (in de bijsluiter staat het anders!). Driemaal daags (’s ochtends, ’s middags en voor het slapen gaan) dient één capsule in de vagina ingebracht te worden. U gaat hiermee door tot aan de zwangerschapstest. Utrogestan mag in de koelkast bewaard worden, maar kan ook onder de 25⁰C buiten de koelkast bewaard worden.
Bijwerkingen
Elk van de bovengenoemde medicijnen kan bijwerkingen geven. Over het algemeen betreffen het milde bijwerkingen. Hieronder worden de meest voorkomende bijwerkingen beschreven.
GnRH agonisten en antagonisten kunnen opvliegers geven en soms een lichte hoofdpijn. Tijdens de stimulatie kunt u vocht vasthouden en daardoor kan uw gewicht toenemen. Ook kunt u emotioneel heftiger reageren dan u van uzelf gewend bent: sommige vrouwen voelen zich onprettig of somber, anderen voelen zich juist prima.
Ook kunt u op een onverwacht moment in de cyclus bloedverlies hebben. Dit kan door de medicijnen worden veroorzaakt en hoeft geen effect op uw behandeling te hebben. Na een injectie met medicatie kunt u soms last hebben van een gevoelige zwelling op de plaats van de injectie. Deze reactie is niet ernstig en de medicijnen werken wel op de juiste wijze. Tijdens het gebruik van progesteron vaginaal krijgt u (meer) last van afscheiding. Dit is geheel normaal zolang er geen jeuk of irritatie bij ontstaat. Utrogestan kan tevens een zwangerschapsgevoel nabootsen (misselijkheid, gespannen borsten) terwijl u dit wellicht niet bent.
Het behandelschema
Tijdens de behandeling krijgt u te maken met de hormoonstimulatie, de echocontroles, e-consulten, de eicelpunctie en andere belangrijke momenten die daar weer op volgen. In het hieronder weergegeven schema worden deze stappen samengevat. Zoals al eerder genoemd, zal uw behandelend arts met u bespreken welke medicatie u gaat gebruiken en wanneer u hiermee dient te beginnen. Het hier weergegeven schema dient dus slechts als voorbeeld.
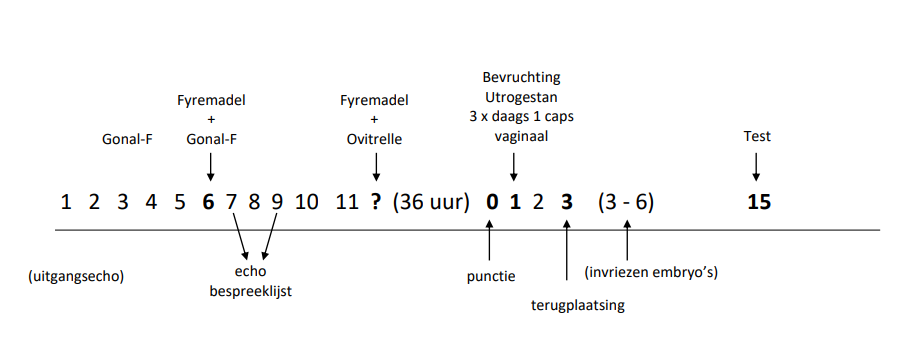
Door uw behandelend arts wordt u in een bepaalde week ingepland voor de start van een IVF/ICSI behandeling. Deze planning wordt gedaan aan de hand van uw menstruatiecyclus.
Op de eerste dag van de menstruatie stuurt u een e-consult om de start van uw behandeling door te geven. U ontvangt uiterlijk de eerste volgende werkdag een afspraak voor de eerste echo-controle.
Indien u liever belt om de eerste afspraak in te plannen, kunt u op werkdagen ook telefonisch contact met de polikliniek gynaecologie opnemen. U begint met de medicatie zoals afgesproken. De eerste echo-controle vindt doorgaans tussen cyclusdag 7 en cyclusdag 9 plaats.
In het standaard schema wordt vanaf de 4e dag gestart met de toediening van Gonal-F (1 x daags 1 onderhuidse injectie). De injecties dient u ’s avonds omstreeks hetzelfde tijdstip te gebruiken. Vanaf cyclusdag 6 gebruikt u tevens 1 x per dag Fyremadel (1 x daags 1 onderhuidse injectie). U gaat vervolgens met beide middelen door en komt op de afgesproken dag langs voor echo en bloedonderzoek.
Het echo-onderzoek
De beste en meest gebruikte methode van echo bij IVF/ICSI is de vaginale echografie. Hierbij wordt een staafvormige echo probe (waarmee het echoapparaat geluidsgolven uitzendt en opvangt) in de vagina gebracht. Door middel van deze geluidsgolven worden op het beeldscherm de baarmoeder en de eierstokken met daarin de eiblaasjes zichtbaar. Het echo-onderzoek is doorgaans pijnloos en gaat het beste als u een lege blaas heeft. De echografist meet de dikte van het baarmoederslijmvlies, telt het aantal eiblaasjes en de grootte van de eiblaasjes in de eierstokken. Tijdens de opeenvolgende echocontroles kan de groei van de eiblaasjes bepaald worden.
De afspraken van echo-onderzoek tijdens een stimulatie vinden altijd voor 11 uur ’s morgens plaats. U meldt zich aan bij de aanmeldzuil in de centrale hal als ook op de polikliniek en neemt in de wachtkamer plaats voor het echo-onderzoek.
‘s Middags worden de echo’s in het team besproken en ontvangt u voor 16.00 uur een e-consult met de vervolgafspraken. Let erop dat u in mijnLUMC op de tijdlijn al vervolgafspraken kunt zien, maar altijd het e-consult moet openen om na te lezen hoe de medicatie vervolgd moeten worden.
Over het algemeen wordt er om de dag een nieuwe afspraak voor echo- en bloedonderzoek gemaakt en herhaalt deze afspraak zich een stuk of 4 à 5 keer totdat de eiblaasjes groot genoeg zijn om de punctie af te spreken. Het kan echter ook gebeuren dat iemand heftig op de medicatie reageert, waardoor dagelijks controle noodzakelijk is. Het is hierdoor niet mogelijk vooraf al afspraken voor echo-onderzoek in te plannen. Indien u voor een volgende afspraak voorkeur heeft voor een bepaalde tijd, of op een bepaalde dag of tijd juist niet kunt komen, geeft u dit aan bij de echografist. Wij zullen dan proberen indien mogelijk hier rekening mee te houden.
Klaar voor de punctie?
Als de reactie van de eierstokken goed is verlopen en de eiblaasjes een mooie grootte hebben bereikt, kan de punctie worden afgesproken. Gemiddeld vindt een punctie rond cyclusdag 14 plaats. Sommige vrouwen zijn echter op cyclusdag 10 al klaar voor een punctie, bij anderen is dit misschien pas op dag 20. U hoort van ons wanneer de laatste dag is dat u de FSH moet spuiten en wanneer u de afsluitende injectie met Ovitrelle moet zetten.
Het kan voorkomen dat uw reactie op de hormonale stimulatie te laag is en om deze reden de punctie niet wordt uitgevoerd.
2. De "eicel pick-up" (de punctie)
De eicelverzameling (de punctie) vindt plaats in een speciaal daarvoor ingerichte behandelkamer. Uw partner (of andere begeleider) kan bij de punctie aanwezig zijn.
U heeft van ons gehoord hoe laat u en uw partner op de IVF-polikliniek worden verwacht.
Het zaad mag volgens afspraak ingeleverd worden bij het IVF-laboratorium (H3-33). Voor het behoud van de kwaliteit van het zaad is het van belang dat u alleen een steriel potje, dat u eerder bij de poli gynaecologie heeft meegekregen gebruikt. Mocht u onverhoopt op de dag van de punctie niet in bezit zijn van dit potje, kunt u het zaad in het ziekenhuis produceren. Houdt u hierbij aan de richtlijnen voor het opvangen van semen.
Als er van ingevroren zaad gebruik wordt gemaakt, zorgt het laboratorium er voor dat op de dag van de punctie het zaad wordt ontdooid.
Voor de punctie hoeft u niet nuchter te zijn, u kunt gewoon ontbijten. 45 minuten voor de punctie krijgt u een aantal tabletten die na inwerken ervoor zorgen dat het voor u zo comfortabel mogelijk is tijdens de ingreep. U kunt van deze medicatie slaperig worden. Door de medicatie bent u ‘onder invloed’ en mag u absoluut niet zelf met de auto naar huis rijden.
Het onderlichaam wordt afgedekt met doeken. Daarna wordt in de wand van de vagina een plaatselijke verdoving gegeven. Onder echo-geleiding worden vervolgens de eiblaasjes in de eierstokken aangeprikt en leeggezogen. Het aanprikken van de eiblaasjes valt meestal mee, maar kan ondanks de verdoving toch pijnlijk zijn. Het aanprikken duurt enkele minuten. Het vocht met daarin de eicellen wordt in buisjes opgevangen. In het IVF-laboratorium worden de eicellen opgezocht. Na de ingreep blijft u nog even liggen en hoort u ongeveer 15 minuten later hoeveel eicellen er zijn gevonden.
Na de ingreep kunt u weer naar huis. Eenmaal thuis hoeft u geen speciale maatregelen te nemen. Vaak voelt u zich wat loom en slaperig. U kunt na de punctie nog pijn voelen. Het is daarom verstandig om de rest van de dag rustig aan te doen en om geen verdere verplichtingen te hebben. Bij pijnklachten kunt u zo nodig paracetamol gebruiken (maximaal 3 x daags 2 tabletten van 500 mg).
Bij de punctie bestaat een kans op een bloeding en het aanprikken van bijvoorbeeld de blaas of de darmen. Dit is overigens uiterst zeldzaam. In sommige situaties kan er een verhoogd risico zijn op infectie na de punctie. Indien dit het geval is, krijgt u vanaf de dag van de punctie antibiotica.
3. De laboratoriumfase
Na het inleveren van het semenpotje bij het IVF laboratorium wordt begonnen met het voorbewerken van zaad. De best bewegende zaadcellen worden geselecteerd.
Het vocht dat uit de eiblaasjes is verkregen, wordt naar het laboratorium gebracht, waar onder de microscoop de eicellen worden opgezocht.
IVF
In geval van uitvoeren van een IVF behandeling wordt vervolgens bij elke eicel een groot aantal zaadcellen gebracht. Een van deze zaadcellen zal zelf de eicel moeten binnendringen om vervolgens bevruchting te kunnen bewerkstelligen. De volgende dag kan bekeken worden of de eicellen zijn bevrucht zijn.
ICSI
Bij de ICSI procedure worden de eicellen na de punctie ontdaan van het omringende steunweefsel. Hierdoor is te zien welke eicellen rijp zijn. Alleen rijpe eicellen zijn geschikt voor injectie met een zaadcel. Nadat de eicel is geïnjecteerd dienen de kernen van de eicel en zaadcel te gaan versmelten om bevruchting te krijgen. De volgende dag kan bekeken worden of de eicellen zijn bevrucht.
U wordt middels een e-consult een dag na de punctie geïnformeerd over het aantal bevruchte eicellen en hoort de dag en tijdstip van de terugplaatsing.
Soms treedt er bij een IVF/ICSI behandeling geen bevruchting op. Dit is uiteraard een grote teleurstelling, omdat dan al duidelijk is dat u niet zwanger zult worden in deze behandelcyclus. Afhankelijk van de oorzaak, als we die al kunnen geven, zullen we met u bespreken wat dit betekent voor uw verdere behandeling.
4. De embryo transfer (terugplaatsing)
Op de door ons aangegeven dag en het tijdstip voor de terugplaatsing, meldt u zich bij de aanmeldzuil van de polikliniek en neemt u plaats in de wachtkamer achter de witte deur. De terugplaatsing vindt plaats in de behandelkamer die grenst aan het IVF-laboratorium. Het is uiteraard prettig als uw partner ook nu weer aanwezig is.
Het terugplaatsen van een embryo is meestal pijnloos en vindt poliklinisch plaats. Met behulp van een eendenbek (speculum) wordt de baarmoedermond in beeld gebracht. Vervolgens wordt een dun slangetje (katheter) via de baarmoederhals in de baarmoederholte gebracht. Ter controle van de goede positie van de katheter in de baarmoederholte wordt een echo via de buik gemaakt. Vervolgens wordt het embryo met een zeer kleine hoeveelheid vloeistof in de baarmoeder geplaatst. Als de blaas vol is, verloopt het terugplaatsen over het algemeen gemakkelijker. Na de terugplaatsing mag u alles doen wat u gewend bent. U krijgt een datum waarop u thuis een zwangerschapstest mag verrichten. Tevens krijgt u na een eerste terugplaatsing een afspraak voor een nagesprek met uw behandeld arts.
Het één-embryo-beleid
Bij het terugplaatsen van meerdere embryo’s stijgt de zwangerschapskans weliswaar, maar ook de kans op een meerlingzwangerschap (tweeling of drieling) wordt aanzienlijk groter.
Meerlingzwangerschappen geven meer risico’s voor de moeder en de kinderen dan een eenlingzwangerschap (zie ook wat zijn de risico's?). Zo heeft de moeder een hoger risico op zwangerschapsvergiftiging en hoge bloeddruk en is er bij de bevalling vaker sprake van een kunstverlossing of keizersnede. Bij de kinderen komen voornamelijk vroeggeboorte en een laag geboortegewicht, met de daarbij behorende risico’s, vaker voor. Sommige kinderen, die voortijdig worden geboren, overleven dit niet. Anderen kunnen hier milde tot ernstige handicaps aan overhouden. De meeste tweelingen komen gelukkig gezond ter wereld.
De IVF/ICSI resultaten worden voortdurend bestudeerd. Zo is bekend dat veel factoren invloed hebben op de kans op een zwangerschap, de kans op een miskraam en de kans op een meerlingzwangerschap. Dit zijn o.a.:
- Leeftijd van de vrouw
- Leefstijl van man en vrouw
- Eerdere zwangerschappen
- Resultaat van voorgaande IVF/ICSI behandelingen
- Aantal beschikbare embryo’s
- Snelheid van deling en kwaliteit van de embryo’s
- Beschikbaarheid van embryo’s voor invriezen en ontdooien
In verband met de verhoogde risico’s bij een meerlingzwangerschap wordt bij een IVF/ICSI behandeling naar een eenlingzwangerschap gestreefd. Door met bovenstaande factoren rekening te houden en steeds vaker één embryo terug te plaatsen, is het percentage meerlingen aanzienlijk gedaald. Gebleken is dat door het invriezen, ontdooien en terugplaatsen van goede embryo’s de kans om uiteindelijk zwanger te worden niet wordt verkleind.
Invriezen van embryo’s
Invriezen van resterende embryo’s is in principe mogelijk, maar niet elk embryo is geschikt voor het invriezen en bewaren. Voorwaarde voor invriezen van embryo’s is dat aan de vereiste infectiescreening is voldaan. Tevens dient het reglement voor het invriezen van embryo’s door beide patiënten ondertekend en ingeleverd te zijn. De praktijk toont aan dat er bij circa 60% van de IVF/ICSI behandelingen overblijvende embryo’s geschikt zijn om in te vriezen.
Bij de terugplaatsing is nog niet bekend of er embryo’s kunnen worden ingevroren. U ontvangt indien er op de dag van de terugplaatsing embryo’s nog in ontwikkeling zijn uiterlijk 6 dagen na de punctie een e-consult met informatie of en zo ja, hoeveel embryo’s er konden worden ingevroren.
Ingevroren embryo’s kunnen in een latere cyclus ontdooid en teruggeplaatst worden. Dit gebeurt meestal in een spontane cyclus, dus zonder stimulatie.
Het verloop van zwangerschappen na gebruik van ingevroren en ontdooide embryo’s is vergelijkbaar met normale zwangerschappen en de gezondheid van kinderen geboren na een dergelijke zwangerschap wordt niet negatief beïnvloed door deze procedure.
Als er embryo’s zijn ingevroren en er treedt geen zwangerschap op na de terugplaatsing aansluitend aan de punctie, zal daarna eerst tot ontdooiing en terugplaatsing van de ingevroren embryo’s worden overgegaan vóór een nieuwe IVF/ICSI behandeling van start kan gaan.
De periode na de terugplaatsing
De nu volgende periode van ongeveer 14 dagen is een spannende en onzekere tijd. Aan het eind van deze periode zal blijken of u wel of niet zwanger bent geworden. U heeft bij de terugplaatsing instructies meegekregen en een datum waarop een zwangerschapstest thuis verricht mag worden. Realiseer dat medicatie die u gebruikt zwangerschapsverschijnselen kan veroorzaken, terwijl er wellicht geen sprake is van een zwangerschap. Dit kan verwarrende gevoelens opleveren.
Ook als u al bloedverlies heeft en denkt dat de behandeling niet is geslaagd, dient u altijd een zwangerschapstest te verrichten. Soms kan bloedverlies voorkomen bij innesteling of passen bij een buitenbaarmoederlijke zwangerschap.
Al met al is het een grote teleurstelling als na twee spannende weken wachten blijkt dat u niet zwanger bent. Er kunnen een hoop vragen opkomen in de dagen na de negatieve uitslag. Tijdens het nagesprek kunt u die aan uw behandelend arts stellen. De menstruatie kan tijdens het gebruik of pas na het stoppen van de Utrogestan optreden en is in sommige gevallen heviger dan normaal. Bij klachten of vragen kunt u altijd contact met ons opnemen.
Stoppen of doorgaan?
Na elke behandeling heeft u met uw behandelend arts een evaluatiegesprek.
Indien u helaas niet zwanger bent geworden, zal bij dit gesprek besproken worden hoe de voorgaande poging is verlopen en wat er eventueel niet goed is gegaan. Ook komt hier aan de orde of het (medisch gezien) zinvol is om door te gaan met verdere behandeling of dat stoppen beter is. Indien u verder behandeld wil worden, wordt met u besproken wat er eventueel veranderd moet worden en wanneer een volgende behandeling kan plaatsvinden. Indien gewenst kan een pauze in de behandeling ingelast worden.
Zoals al eerder besproken, is het niet voor iedereen zinvol om drie IVF/ICSI behandelingen te ondergaan. Anderzijds kan het soms na drie behandelingen nog wel zinvol zijn om door te gaan. De behandeling en bijkomende medicatie moet u dan zelf betalen. Na zes behandelingen zonder zwangerschap is het meestal niet meer zinvol om verder te gaan
---------------------------------------------------------------------------------------------------------------------------------------------------
Ontdooicyclus
Als een terugplaatsing aansluitende aan de punctie niet tot een zwangerschap heeft geleid en er embryo’s zijn ingevroren, zal in een latere cyclus worden overgegaan tot ontdooiing en terugplaatsing van deze embryo's. Afhankelijk van de menstruatiecyclus wordt beoordeeld wat de beste manier is om tot ontdooiing en terugplaatsing van deze ingevroren embryo’s te komen.
Natuurlijke cyclus
Indien er sprake is van een regelmatige cyclus tussen de 21 en 35 dagen wordt vaak gekozen voor terugplaatsing in de eigen, spontane cyclus. De punctie waarbij de eicellen werden verzameld, is een kunstmatige ovulatie (eisprong) geweest. In de cyclus waarin u bent ingepland om met een ontdooicyclus te starten, zal op zoek gegaan worden naar de eisprong. Afhankelijk van de ontwikkeling van het ingevroren embryo zal bepaald worden hoeveel dagen later tot ontdooiing zal worden overgegaan. Hierdoor loopt de huidige cyclus gelijk aan het ontwikkelingsstadium van het embryo.
In het lichaam vindt een eisprong plaats. De eicel die hierbij vrijkomt, is niet nodig voor de behandeling, er is immers een embryo dat zal worden ontdooid en teruggeplaatst. Na de eisprong blijft echter een geel lichaam (corpus luteum) achter in de eierstok dat hormonen produceert. Dit maakt dat u in deze cyclus geen Utrogestan hoeft te gebruiken.
Het is van groot belang het moment van het in gang zetten van de eisprong vast te stellen. Daartoe zijn er in deze cyclus een aantal afspraken / onderzoeken.
Onderstaande gegevens zijn gebaseerd op een cyclus van ca. 28 dagen. Indien uw cyclus hier te veel van afwijkt, zullen eventuele wijzigingen voor uw behandeling met u worden afgesproken.
Rond cyclusdag 13 vindt echo-onderzoek plaats (u stuurt op de 1e dag van de menstruatie cyclus een e-consult of belt op de 1e werkdag van de menstruatie met het secretariaat om deze afspraak te maken). Bij de echo wordt gekeken naar de dikte van het slijmvlies en naar de grootte van een ontwikkelende follikel in de eierstokken. Bij een follikel ≥ 17 mm wordt aanvullend bloed afgenomen voor bepaling van de LH waarde (het LH is verhoogd voordat er een ovulatie plaatsvindt).
Vanaf cyclusdag 11 doet u iedere ochtend een ovulatietest in de urine. Indien u een positieve ovulatietest heeft, stuurt u ons een e-consult. Het echo-onderzoek is in dit geval niet meer nodig.
Ovitrelle. In sommige gevallen is het gebruik van Ovitrelle nodig om een ovulatie in gang te zetten. U hoort van ons indien u de Ovitrelle dient te gebruiken. Zorg ervoor dat u het middel in huis heeft als u ’s middags een e-consult ontvangt met de uitslagen van het echo- en bloedonderzoek. In deze cyclus is er geen bepaald tijdstip voor het gebruik hiervan, u mag indien nodig de Ovitrelle ’s avonds op een voor u gewenst tijdstip gebruiken.
Clomid-/FSH-ondersteunde cyclus
In sommige gevallen is het niet handig om op zoek te gaan naar de ovulatie in een geheel natuurlijke cyclus. Vaak is dit het geval bij vrouwen die een onregelmatige of een erg lange cyclus hebben. Het kan soms nodig zijn om met ondersteuning van clomifeencitraat (Clomid) tabletten de cyclus te optimaliseren. Deze tabletten dienen van cyclusdag 3 tot en met dag 7 ingenomen te worden. De dosering kan 50, 100 of 150 mg per dag zijn. Ook in deze cyclus dient u ovulatietesten te doen (zie boven) om een eventuele eigen eisprong op te sporen. U hoort van uw arts welke dosering u moet gebruiken, op welke dag u voor de eerste echo moet komen en vanaf wanneer u met een dagelijkse ovulatietest start.
Vrouwen die een onregelmatige cyclus hebben, maar onvoldoende/niet op Clomid reageren, kunnen soms door milde stimulatie met FSH (Gonal-F/Menopur/Ovaleap) tot een ovulatie komen. De dosering van de medicatie, de cyclusdag van de eerste echo en het moment van het starten met ovulatietesten zal door uw behandelend arts worden besproken.
(G)EEP cyclus
Indien een cyclus zo onregelmatig of geheel afwezig is en daardoor een ovulatie met bovenstaande middelen niet (of zeer moeilijk) te krijgen is, kan gekozen worden voor terugplaatsing in een kunstimatige cyclus, ook wel (G)EEP cyclus genoemd. (G)EEP staat voor GnRH-agonist, Exogene Oestrogenen en Progesteron. Een (G)EEP cyclus is een geheel kunstmatige cyclus, waarbij de fases van een natuurlijke cyclus worden nagebootst. In een opbouwend schema worden hormoontabletten gebruikt (Progynova 1 en 2 mg) om het slijmvlies op te bouwen. Wanneer het slijmvlies dik genoeg is, kan de 2e fase van de cyclus gestart worden door Utrogestan te gaan gebruiken. Op dat moment is duidelijk wanneer tot ontdooiing van een embryo kan worden overgegaan. Vrouwen die van zichzelf geen menstruatiecyclus hebben krijgen een EEP-schema. Bij vrouwen met een onregelmatige cyclus kan het zijn dat de eigen cyclus de EEP cyclus verstoort. In dit geval dient er naast de tabletten Progynova in de eerste week ook Decapeptyl/Synarel/Fyremadel gebruikt te worden en krijgen zij dus een GEEP schema.
U krijgt een schema mee op papier met een uitgebreide uitleg.
Klaar voor ontdooien
De terugplaatsing vindt afhankelijk van het ontwikkelingsstadium van het embryo dezelfde dag of één dag na ontdooien plaats. Over wat voor u van toepassing is, wordt u bij het plannen van de ontdooiing geïnformeerd. Op de dag van ontdooien ontvangt u een e-consult over het verloop van de ontdooiing. Op uw tijdlijn kunt u vervolgens het tijdstip voor de terugplaatsing vinden.
--------------------------------------------------------------------------------------------------------------------------------------------------
Zwangerschap
Na een positieve zwangerschapstest wordt een zwangerenecho ongeveer 5 weken na de eicelpunctie afgesproken. Op deze inwendige echo kan beoordeeld worden of er sprake is van een intacte zwangerschap. Er wordt gekeken naar de locatie van de vruchtzak, de grootte van het vruchtje en de aanwezigheid van hartactie. Als u vanwege eileiderafwijkingen meer risico’s heeft op een buitenbaarmoederlijke zwangerschap dan moet de echo een week eerder worden gemaakt. Het is dan lang niet altijd zo dat er al een kloppend hartje gezien kan worden. Het belangrijkste is dan eerst om vast te stellen dat de zwangerschap op de juiste plaats zit.
Na de eerste echo volgt er meestal nog een echo rond de 10e week van de zwangerschap. U blijft tot ongeveer twaalf weken zwangerschap bij ons onder controle. De zwangerschapsduur wordt gerekend in weken, gerekend vanaf de punctiedatum plus twee weken. Na deze twaalf weken zullen de controles overgenomen worden door een verloskundige (of op indicatie door een gynaecoloog). Dit hoeft niet per se in het LUMC te zijn.
Het gebruik van foliumzuur is tot de tiende week van de zwangerschap van belang. Ook wordt geadviseerd om gedurende de gehele zwangerschap dagelijks 10 microgram vitamine D in te nemen.
Uiteraard zijn wij als IVF-team zeer benieuwd hoe het verder met u en uw zwangerschap gaat. Daarom zullen wij u vragen om een zogenaamde informed consent te ondertekenen. Dit is een verklaring waarin u ons toestemming geeft om later, na afloop van de zwangerschap, inlichtingen op te vragen bij diegene die uw zwangerschap en de bevalling heeft begeleid. Op deze manier hopen wij nog meer te weten te komen over IVF/ICSI zwangerschappen en mogelijk kunnen andere stellen daar later hun voordeel mee doen.
Waar moet u op letten direct na het onderzoek / de behandeling?
Voorzorgen tijdens en na de behandeling
Sporten kan en mag tijdens een IVF/ICSI behandeling. Naarmate de stimulatie vordert, groeien de eierstokken en kunnen deze flink gevoelig worden. Vanaf dit moment raden we intensief sporten af. Na de terugplaatsing heeft sporten geen negatieve invloed op de kans om zwanger te worden. Na de punctie zijn echter de eierstokken nog gezwollen en kwetsbaar en wordt geadviseerd met intensief sporten te wachten tot u absoluut geen klachten meer heeft.
Vrijen is tijdens de stimulatie toegestaan. Bedenk wel dat voor de punctie en dus voor het inleveren van sperma 2-3 dagen onthouding wordt geadviseerd, zodat de spermakwaliteit optimaal is. Na de punctie is vrijen af te raden totdat u geen vaginaal bloedverlies meer heeft en de klachten van gevoelige eierstokken niet meer aanwezig zijn.
Vakantie plannen net na de terugplaatsing kan onhandig zijn. Indien er complicaties optreden na de behandeling zijn er extra controles nodig. Zes weken na de punctie is het in bijna alle gevallen mogelijk om op reis te gaan.
Wanneer krijgt u de uitslag?
De kans dat een IVF/ICSI-behandeling slaagt en er een kind wordt geboren, is niet voor iedereen gelijk. Er zijn vele factoren die uitmaken of de poging uiteindelijk zal slagen of niet. De kans kan worden uitgedrukt per gestarte poging of bijvoorbeeld per terugplaatsing (= een complete behandeling). Verder kan men over geboorte van een kind praten of alleen over een beginnende zwangerschap.
Bij een IVF/ICSI-behandeling in het LUMC is de kans dat er een kind geboren wordt gemiddeld 34,5% per gestarte poging (hierin zijn terugplaatsing aansluitend aan de punctie als ook van ingevroren embryo’s meegenomen). De afgelopen jaren bleek de gemiddelde kans op een tweelingzwangerschap 3,7% van alle goede zwangerschappen.
Van de in het LUMC met IVF/ICSI-behandeling gestarte patiënten heeft 60% inmiddels één of meerdere kinderen.
De uiteindelijke kans dat een IVF poging wel of niet lukt, hangt voornamelijk af van het feit of er een goed delend embryo kan worden teruggeplaatst. Aan het verkrijgen van meerdere goed en snel delende embryo’s gaan echter veel stappen vooraf. Bij iedere stap in de behandeling kan iets tegen zitten of kunnen er factoren zijn die positief dan wel negatief werken, maar waar niets aan te veranderen valt. Voorbeelden hiervan zijn:
te hevige reactie op de hormoonstimulatie, waardoor de punctie of terugplaatsing afgelast moet worden.
onvoldoende reactie op de hormoonstimulatie (met soms ook het voortijdig afbreken van de behandeling tot gevolg).
De eisprong kan, ondanks het gebruik van Synarel, Decapeptyl of Cetrotide al optreden voor de punctie en deze kan hierdoor niet door gaan, omdat er dan geen eicellen meer gevonden kunnen worden.
Mindere kwaliteit van de zaadcellen.
Beperkte of geen bevruchting van de eicellen.
Minder goede of minder snelle deling van embryo’s.
De meeste behandelingen leiden tot een terugplaatsing, maar daarna treedt toch vaak geen innesteling op. Hiervoor is meestal geen oorzaak aan te wijzen. Een zwangerschapskans van ca. 30% per terugplaatsing betekent dat van elke drie pogingen er twee niet lukken en slechts één wel.
Voor iedereen geldt dat we na elke behandeling met u bespreken of voortzetten van de behandeling zinvol lijkt of niet. U kunt er dus niet vanuit gaan dat iedereen driemaal (het aantal behandelingen, wat de basisverzekering anno 2023 vergoedt) behandeld kan worden.
Leeftijd en de kans op een succesvolle behandeling
Met het toenemen van de leeftijd van de vrouw vermindert de kans op zwangerschap onder andere door de afname van het aantal eicellen en de kwaliteit van de eicellen. Er zal op indicatie gekeken worden of eventueel aanpassingen in de behandeling dienen plaats te vinden (bijvoorbeeld verandering in dosering en de startdag van de medicatie).
Daarnaast wordt na de 43e verjaardag van de vrouw geen nieuwe IVF/ICSI behandeling meer gestart.
Naast het feit dat de kans op zwangerschap afneemt met de leeftijd van de vrouw, neemt de kans op een miskraam met het stijgen van de leeftijd toe. Bij een IVF/ICSI behandeling is de gemiddelde kans dat een ontstane zwangerschap ook werkelijk tot de geboorte van een kind leidt ongeveer 70-75%. Bij jongere vrouwen is de kans het grootst dat de zwangerschap goed gaat, maar bij vrouwen rond de 40 jaar daalt deze kans tot ongeveer 65%.
Wat zijn de risico's, bijwerkingen of complicaties?
Overstimulatie (OHSS)
Overstimulatie is de term waarmee het Ovarieel HyperStimulatie Syndroom (OHSS) wordt bedoeld. Iedere vrouw die behandeld wordt met hormonen in het kader van een vruchtbaarheidsbehandeling loopt een zeker risico op een overstimulatie. Vooral als er veel eiblaasjes groeien, neemt het risico toe. De klachten van een overstimulatie treden meestal pas op na de punctie, vaak pas na de terugplaatsing. Klachten zijn buikpijn, opgezette buik, gewichtstoename en zich niet lekker voelen.
Neemt uw gewicht na de Ovitrelle injectie met meer dan 2 kilogram toe en/of krijgt u steeds meer buikpijnklachten ondanks rust, voldoende drinken en het gebruik van paracetamol? Neem dan contact met ons op. Wij zullen beoordelen of u langs moet komen voor een aanvullend echo- en bloedonderzoek. Hiermee kan de ernst van overstimulatie bepaald worden. Meestal kan volstaan worden met poliklinische controle. Daarnaast zijn rust, voldoende drinken en het gebruik van paracetamol belangrijk om de klachten te doen verminderen. Slechts zeer zelden is het nodig om iemand op te nemen.
Wij willen deze situatie natuurlijk zoveel mogelijk voorkomen. Dat doen we door zo laag mogelijk te doseren en frequente controles uit te voeren tijdens de stimulatie. Als tijdens de stimulatie blijkt dat er (te) veel eiblaasjes groeien kan soms door aanpassing van het behandelschema getracht worden de behandeling door te zetten. Ook kan het voorkomen dat er wel een punctie kan worden verricht, maar geen terugplaatsing aansluitend aan de punctie kan worden uitgevoerd. Soms moet de behandeling zelfs al voor een punctie worden onderbroken. Als bij de punctie erg veel eicellen worden gevonden, krijgt u instructies mee van de arts om een eventuele overstimulatie snel te herkennen en zo nodig te behandelen.
Meerlingzwangerschap
Meerlingzwangerschappen na een IVF/ICSI behandeling komen voor. Minder dan 5% van de doorgaande zwangerschappen in het LUMC is een meerlingzwangerschap.
| Kans op een eenling- of tweelingzwangerschap (2015 t/m 2020) | |
| Kans per doorgaande zwangerschap | |
| Eenling | 96,3 % |
| Tweeling | 3,7% |
Hoewel door het aangepaste terugplaatsingsbeleid de kans op een meerling zo laag mogelijk gehouden wordt, is het toch van belang om hierover samen met uw partner na te denken vóór de start van de behandeling en er indien nodig bijtijds met uw behandelend arts over te spreken. Bij meerlingen gaat het meestal om tweelingen. Omdat er ook eeneiige tweelingen voorkomen is er een uiterst kleine kans dat een terugplaatsing van twee embryo’s tot een grotere meerlingzwangerschap leidt.
Meerlingzwangerschappen brengen beduidend meer risico’s met zich mee dan eenlingzwangerschappen, voornamelijk vroeggeboorte en alle gevolgen daarvan op korte en lange termijn.
ICSI risico’s
Uit de gegevens die tot nu toe bekend zijn, blijkt dat de kans op aangeboren afwijkingen bij ICSI nauwelijks verschilt van die bij andere zwangerschappen. Wel blijkt dat er een licht verhoogde kans is op een kind met een afwijkend aantal geslachtschromosomen (de X- en Y-chromosomen, die het geslacht bepalen). Het betreft afwijkingen die in spontaan ontstane zwangerschappen ook voorkomen. Bij ICSI zwangerschappen komen deze afwijkingen iets vaker, maar nog steeds bij minder dan 1% van de zwangerschappen voor. Dit betreffen overigens geen levensbedreigende aandoeningen.
Verder wordt steeds duidelijker dat de kwaliteit van het zaad deels bepaald wordt door een aantal erfelijke factoren bij de man. Mannen met deze afwijkingen kunnen door middel van ICSI dit doorgeven aan hun zonen. Deze jongens kunnen later ook een afwijkende zaadkwaliteit blijken te hebben. Of dit bij die zonen ook weer tot verminderde vruchtbaarheid leidt, is onbekend.
Overige risico’s
Zoals al beschreven bestaat er bij de punctie een kans op een bloeding en het aanprikken van bijvoorbeeld een blaas of darm. Daarnaast bestaat er een geringe kans op het optreden van een infectie.
Ook bij een IVF/ICSI behandeling bestaat er een kleine kans op een buitenbaarmoederlijke zwangerschap. Bij vrouwen met niet goed functionerende eileiders of (deels) afwezige eileiders is die kans iets groter (1-1,5% per terugplaatsing van een embryo of 4% per zwangerschap).
Ongeveer 20% van de zwangerschappen blijkt na IVF/ICSI niet goed te gaan en eindigt helaas in een miskraam. Dit is vaak al in de eerste weken nadat u weet dat u zwanger bent.
Welke specifieke nazorg kunnen wij bieden?
Vruchtbaarheidsbehandelingen als IVF/ICSI kunnen een groot beroep doen op de draagkracht van het betreffende paar. Het feit dat een IVF/ICSI behandeling vaak de laatste kans op een zwangerschap is, de onzekerheid over de kans van slagen en de grote inspanning van de behandeling kunnen een extra belasting vormen. Veel paren kunnen de draaglast die deze onzekere periode met zich meebrengt goed met elkaar hanteren.
Toch worden veel paren op één of ander moment geconfronteerd met vragen waar zij niet direct een antwoord op weten. Veelal hebben deze vragen betrekking op:
persoonlijke beleving (angst en onzekerheid, schuldgevoel, belasting van de medische behandeling, omgaan met de medische wereld, wisselwerking tussen lichaam en geest)
gevolgen voor de relatie (beleving van de onvruchtbaarheid, eventuele veranderingen in de relatie, samen kunnen beslissen over al dan niet verder gaan met een behandeling)
omgaan met de omgeving (familie, vrienden, collega’s, werkgever)
normen en waarden (eigen normen en waarden, maar ook die van de omgeving waarbij religie of overtuiging een rol kunnen spelen)
Wanneer u iets van het bovenstaande herkent, dan kan dit voor u een reden zijn om hierover eens met een maatschappelijk werker van de afdeling te praten. Aan deze gesprekken zijn voor u geen kosten verbonden.
U kunt zelf contact opnemen met maatschappelijk werk, expertiseteam chronisch zieken en fertiliteit, via telefoonnummer 071 – 529 8889. Ook kunt u een e-mail sturen naar maatschappelijkwerk@lumc.nl.
Waar moet u op letten na uw onderzoek/behandeling?
De wachttijd; behandelingstijd
Voor de start van een IVF/ICSI behandeling bestaat een wachttijd, die gedurende het jaar kan variëren. Ook voor het intake gesprek met de gynaecoloog of fertiliteitsarts kan een wachttijd zijn. De daadwerkelijke start van de behandeling zal tijdens het intake gesprek aan de hand van de menstruatiecyclus gepland worden. Het moment van starten is verder afhankelijk van de onderzoeken, die (eventueel) nog moeten worden verricht.
U kunt ervan uitgaan dat u tijdens een IVF/ICSI-behandelingen 7 tot 15 dagen achter elkaar dagelijks een injectie nodig heeft. Ook moet u ongeveer 5 tot 7 maal (echo-controles, punctie en terugplaatsing) naar de kliniek komen in ongeveer twee weken tijd. Dit kan met uw werk lastig zijn. U dient bijtijds te bedenken hoe u dit kunt regelen. Wij proberen zoveel mogelijk rekening te houden met uw wensen, maar hopen ook dat u begrijpt dat dit niet altijd mogelijk is.
Een IVF/ICSI behandeling is een energie- en tijdrovende behandeling. Niet alleen voor u, maar ook voor ons. Het is van het grootste belang dat u zich houdt aan de gemaakte afspraken. Wij hebben er begrip voor dat er redenen zijn om het met u afgesproken moment van starten uit te stellen. Wij vragen u echter dit zeer tijdig aan ons te melden. Het is jammer als de opengevallen plaatsen niet zouden kunnen worden benut door anderen.
Nadat er een IVF/ICSI behandeling heeft plaatsgevonden, maar helaas geen zwangerschap is opgetreden, komt vaak de vraag op wanneer verder kan worden gegaan met een nieuwe behandeling. De eerste cyclus na een stimulatie wordt per definitie als rustmaand aangehouden. In deze periode vindt doorgaans een nagesprek met de behandelend arts plaats. Hier zal gekeken worden wanneer een nieuwe stimulatie dan wel ontdooicyclus gestart kan worden.
Per week kunnen een bepaald aantal vrouwen bij de start van de menstruatie met een behandeling starten. Indien uw menstruatie valt in een week die al volgepland staat, betekent dit dat een nieuwe behandeling een maand doorschuift.
Financiën
Momenteel worden de eerste drie behandelingen (inclusief medicatie) volledig door de basisverzekering vergoed. Enkele zorgverzekeraars vergoeden een vierde behandeling of meer. Het is daarom handig als u zich alvast laat informeren door uw verzekering over wat er wel en niet vergoed wordt. Ook is het nuttig om te weten wat er precies bij uw verzekering onder een behandeling wordt verstaan. Soms telt een behandeling pas als zodanig wanneer een punctie en terugplaatsing zijn verricht, maar vaak telt een behandeling als zodanig als op de eerste dag van de menstruatie de medicatie is gestart (ongeacht of er een punctie en terugplaatsing hebben plaatsgevonden).
De kosten voor een IVF/ICSI behandeling bestaan uit twee componenten, een bedrag voor de behandeling in het ziekenhuis en een bedrag voor de medicatie. De hoogte van het bedrag voor de medicatie is afhankelijk van de duur en de hoogte van de dosering van de medicatie. Voor informatie over de huidige ziekenhuiskosten voor de behandeling kunt u zich wenden tot de afdeling facturatie van het LUMC.
De kosten verbonden aan het invriezen en ontdooien van embryo’s en het terugplaatsen daarvan worden vergoed als deze voortkomen uit een behandeling die ook vergoed werd.
Wanneer bij u een indicatie voor het starten van een IVF- of ICSI-behandeling is gesteld krijgt u een eerste afspraak op de poli bij een gynaecoloog of fertiliteitsarts. Deze arts is uw behandelend arts en blijft gedurende de behandeling uw vaste aanspreekpunt. De andere artsen zult u waarschijnlijk ook leren kennen. Een IVF/ICSI behandeling is immers een behandeling die 7 dagen per week doorgaat.
Gedurende uw behandeling worden echo’s gemaakt om te controleren hoe de eierstokken reageren op de medicatie. Deze echo’s kunnen worden verricht door een echografist, verpleegkundige en/of een arts.
Naast het maken van echo’s assisteren verpleegkundigen o.a. bij ingrepen, beantwoorden zij e-consulten en telefonische vragen en geven zij prikinstructies.
De doktersassistenten zijn werkzaam op het secretariaat van de polikliniek. Ze staan u (telefonisch) te woord en zijn u onder andere behulpzaam bij het maken van afspraken met de artsen.
In het laboratorium werken de analisten en klinisch embryologen met uw zaadcellen en eicellen om embryo’s te laten ontstaan. Het beste embryo zal geselecteerd worden en na plaatsing in de baarmoeder tot een zwangerschap moeten leiden.
Ten slotte staat een maatschappelijk werker klaar om u bij te staan als u daar behoefte aan heeft.
Kortom, een IVF/ICSI behandeling wordt door een team gedaan dat in nauw overleg met elkaar en met u bepaalt wat voor u de beste manier is om tot het gewenste doel te komen.
Aan welke studies kan je meedoen?
In het LUMC doen we wetenschappelijk onderzoek om de zorg voor u en toekomstige patiënten te blijven verbeteren. Wanneer u in het LUMC onder controle bent, kunt u gevraagd worden om vrijwillig deel te nemen aan wetenschappelijk onderzoek.
Daarnaast kan het zijn dat er bij een IVF/ICSI behandeling een deel van het sperma en een deel van de eicellen niet gebruikt zijn. In het geval van sperma kan dit voorkomen als na inseminatie (bij IVF) of na injectie (bij ICSI) er nog sperma over is. In het geval van eicellen kan dit voorkomen bij een ICSI behandeling als eicellen onrijp zijn en daarom niet geschikt zijn om te injecteren. We noemen dit “restmateriaal”.
Voorafgaand aan uw behandeling zullen wij u toestemming vragen voor het gebruik van dit restmateriaal in het kader van wetenschappelijk onderzoek. Ook zullen wij u toestemming vragen voor het gecodeerd opslaan van uw medische gegevens.
Het opslaan van restmateriaal en medische gegevens gebeurt in een zogenaamde biobank. Tijdens uw eerste afspraak zult u meer informatie ontvangen voer de biobank. U kunt ook de LUMC biobank folder lezen op de website van het LUMC.
Onderzoek waarvoor uw uitdrukkelijke toestemming nodig is, wordt alleen gedaan als de Commissie Medische Ethiek hiervoor toestemming heeft gegeven en nadat wij die uitdrukkelijke toestemming van u hebben gekregen.
Contactgegevens van de betrokken poliklinieken
De IVF/ICSI behandeling wordt op de polikliniek Gynaecologie en Voortplanting uitgevoerd. De polikliniek bevindt zich op de derde verdieping (H-3-P, route 485). De polikliniekbezoeken, de echo’s, het spermaonderzoek en de IVF/ICSI behandeling zelf vinden hier plaats. Bloedafnames worden op het centrale priklab gedaan (C2). Voor een afspraak op het spreekuur van de gynaecoloog of fertiliteitsarts of voor een echo-onderzoek moet u zich melden bij de aanmeldzuilen en plaatsnemen in wachtruimte 2.
Voor het inleveren van zaad bij het IVF-laboratorium, mag u doorlopen naar ruimte H3-33.
Voor de IVF/ICSI behandeling gaat u de witte deur door om het IVF-centrum te betreden. Hier bevinden zich wachtruimte 3, de verpleegkundige post en de behandelkamers.
Voor het maken van afspraken kunt u het secretariaat telefonisch bereiken van maandag t/m vrijdag tussen 9.00-12.00 uur en 14.00-16.00 uur op telefoonnummer 071 – 526 2870.
Tijdens de behandeling kunt u voor vragen een e-consult sturen of bellen met de IVF-verpleegkundige op telefoonnummer 071 – 526 4052.
Buiten de normale werkuren zijn vaak geen teamleden aanwezig in het ziekenhuis. In noodsituaties is een van de fertiliteitsartsen van de kliniek te bereiken. U kunt dan voor verdere informatie bellen met telefoonnummer 071 – 526 9111. U vraagt dan naar de dienstdoende gynaecoloog en meldt dat u met een IVF/ICSI behandeling bezig bent.
Houd er rekening mee dat e-consulten alleen op werkdagen en niet direct worden beantwoord. Bij spoed dient u altijd telefonisch contact op te nemen!