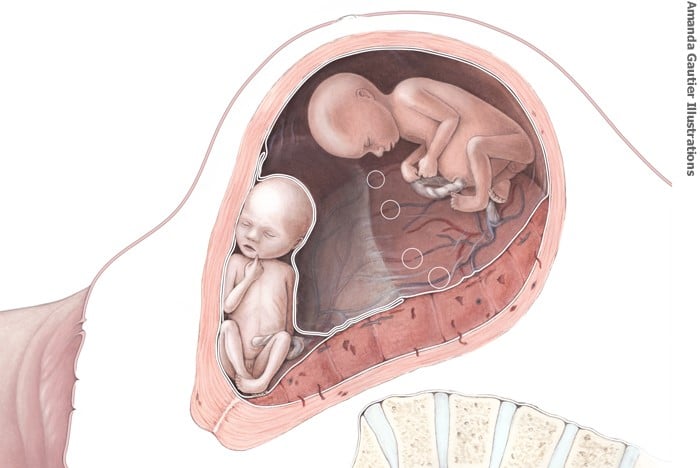
Tweelingtransfusiesyndroom (TTS)
Deze informatie is opgesteld door de afdeling(en) Verloskunde.
Wat is Tweelingtransfusiesyndroom (TTS)?
Bij de meeste eeneiige tweelingzwangerschappen heeft elke foetus een eigen vruchtzak, maar delen beide foetussen samen één placenta. Via de placenta zijn de bloedsomlopen van beide foetussen met elkaar verbonden. Bij TTS wordt het bloed niet eerlijk verdeeld. De bloedstroom gaat dan voornamelijk in één richting. Zo ontstaat bij de ene foetus (de donor) een tekort aan bloed en daarmee (omdat hij eerst minder en daarna helemaal niet meer plast) een tekort aan vruchtwater. De andere foetus (de ontvanger) krijgt juist veel bloed en gaat meer plassen, met veel meer vruchtwater als gevolg. Hierdoor groeit de buik van de moeder hard.
Bij heel veel vruchtwater is er een grote kans dat de vliezen breken en kunnen er weeën ontstaan. De foetussen zijn dan al ernstig ziek door de TTS en hebben een grote kans dat ze veel te vroeg geboren worden met een slechte afloop. De ernst van TTS geven we aan met 5 stadia, waarvan stadium 5 het ernstigst is.
Verschijnselen
Zwangeren met TTS merken vaak dat in korte tijd (een aantal dagen tot weken) hun buik veel dikker wordt. Dit is een alarmsignaal en een reden om direct een gynaecoloog te bezoeken. Het kan samengaan met een strakgespannen gevoel en veel harde buiken. Het snel groeien van de buik is het enige teken van TTS voor de moeder en wordt veroorzaakt door de grote hoeveelheid vruchtwater bij de ontvanger.
Oorzaak
De oorzaak van TTS ligt in het type bloedvaten dat tussen beide placentadelen loopt. Bij TTS lopen er meer slagaders (hogere druk) van de donor naar de aders (lage druk) van de ontvanger. Bovendien ontbreken directe slagader-slagader verbinding grotendeels. Hierdoor wordt het evenwicht in de bloedverdeling verstoord. Op dat evenwicht kan de moeder geen invloed uitoefenen.
Bij welke zwangerschapsduur kan TTS optreden?
In principe kan TTS op ieder moment in de zwangerschap ontstaan. Uit onderzoek is echter gebleken dat de kans het grootst is tussen de 16 en 26 weken.
Waarom u bij ons in goede handen bent
Het LUMC is het nationale verwijscentrum voor foetale behandeling. Dat betekent dat het LUMC het enige Nederlandse centrum is waar kinderen al voor de geboorte, dus als foetus, behandeld kunnen worden. Als Nationaal Foetale Therapie Centrum behandelen we al sinds 1965 kinderen tijdens de zwangerschap. We bieden snelle, volledige diagnostiek, multidisciplinaire evaluatie en minimaal invasieve foetale ingrepen.
Multidisciplinair team bij TTS
Een ervaren en toegewijd team van specialisten voert de ingrepen uit volgens de hoogste kwaliteitsnormen. Het team bestaat uit gynaecologen, artsen prenatale geneeskunde en verpleegkundigen gespecialiseerd in foetale geneeskunde. Jaarlijks behandelen wij ongeveer 55 tweelingen met TTS. TTS komt bij ongeveer 10 procent van de eeneiige tweelingen voor.
Wetenschappelijk onderzoek
Onze gynaecologen en onderzoekers doen al vele jaren onderzoek naar TTS. We publiceren jaarlijks meerdere wetenschappelijke artikelen over TTS in internationale wetenschappelijke tijdschriften. Ons doel: de behandeling van TTS verbeteren zodat we de beste zorg kunnen bieden.
Als u zwanger bent van een tweeling die de placenta deelt (ook wel monochoriale tweeling genoemd) is het belangrijk dat er elke twee weken een echo gemaakt wordt. Met behulp van echoscopie kan worden vastgesteld of er sprake is van het tweelingtransfusiesyndroom.
Afspraak maken voor diagnose TTS
De gynaecoloog die uw zwangerschap begeleidt, kan u verwijzen naar de polikliniek voor foetale geneeskunde. U krijgt bericht over wanneer en waar uw afspraak is. Meestal kunt u op korte termijn bij ons terecht.
Wie komt u tegen en wat staat u te wachten?
Voorafgaand aan uw eerste afspraak moet u zich inschrijven bij de centrale inschrijving in de centrale hal van het LUMC. Daarna volgt u route 36 naar de polikliniek Verloskunde en Prenatale Geneeskunde. Tijdens de eerste afspraak maakt een van de prenatale geneeskunde-artsen een echo. Hierna heeft u een gesprek met een van de gynaecologen van het team.
Het echo-onderzoek
De diagnose TTS wordt gesteld met behulp van echoscopie. Tijdens het echo-onderzoek kijken we naar een aantal zaken:
Hoeveelheid vruchtwater van elke foetus
De donor (de foetus die een deel van zijn bloed weggeeft) plast minder en heeft daardoor minder vruchtwater dan de ontvanger (de foetus die het bloed van de ander krijgt). Vaak heeft de donor zelfs helemaal geen vruchtwater meer en de ontvanger veel te veel. Het vlies van de vruchtzak van de donor zit dan strak om de foetus heen, op de afbeelding te herkennen aan de witte lijn boven de foetus. Dit wordt ook wel een 'stuck twin' genoemd.
Blaasvulling
De donor gaat steeds minder plassen, waardoor zijn blaas steeds minder of zelfs helemaal niet meer gevuld is. De ontvanger gaat juist steeds meer plassen en krijgt hierdoor een steeds vollere blaas.
Bloedstromen
De donor geeft een deel van zijn bloed weg aan de ontvanger. Hierdoor heeft de donor een te klein en de ontvanger een te groot bloedvolume. Beide foetussen kunnen hier ziek van worden. Dit is te onderzoeken door de bloedstroomsnelheden en –patronen in verschillende bloedvaten van de foetussen te meten.
Vochtophoping
Het kan gebeuren dat het hart van de ontvanger het teveel aan bloed niet goed meer kan rondpompen. Hierdoor kunnen de bloedstromen in de bloedvaten van de foetus dus beïnvloed worden. Ook kan zich vocht ophopen in de foetus. Dit is te zien met de echo.
Lengte van de baarmoedermond
Als de hoeveelheid urine (en dus vruchtwater) die de ontvanger uitplast erg veel is kan de baarmoedermond van binnenuit opengedrukt en daardoor korter worden. Dat betekent een hoger risico op vroeggeboorte. Een behandeling zullen we dan op heel korte termijn willen uitvoeren.
Uitslag van het onderzoek
Na de echo heeft u een gesprek met een van onze gynaecologen. We bespreken de diagnose, de ernst van de TTS, mogelijke veranderingen van de baarmoedermond en daarmee de noodzaak van eventueel directe behandeling. Bij de keuze voor de behandeling houden we rekening met de resultaten van het onderzoek en de risico’s voor moeder en kinderen.
Welke behandelingen zijn er mogelijk?
Er zijn verschillende behandelingen voor TTS, die afhankelijk van de zwangerschapsduur en ernst van het TTS-beeld toegepast kunnen worden. Het lijkt niet altijd direct nodig om het tweelingtransfusie syndroom te behandelen. Uw arts zal uitgebreid met u ingaan op de behandelingen die in uw situatie mogelijk zijn.
Laserbehandeling
Bij een laserbehandeling pakken we de oorzaak van TTS (de bloedvatverbindingen op de placenta) aan. De behandeling is te vergelijken met een kijkoperatie. De moeder krijgt een plaatselijke verdoving en een licht slaapmiddel. Dan wordt via de buikwand van de moeder een kijkertje (2-3 mm) met een laserdraad (1 mm) ingebracht in de vruchtzak van de ontvanger. Hierdoor kunnen de bloedvaten op de placenta bekeken worden. Alle bloedvaten tussen donor en ontvanger worden met behulp van de laser dichtgebrand. De donor en de ontvanger hebben nu elk hun eigen placentadeel en hun bloedsomlopen staan niet meer met elkaar in verbinding. Ook wordt het teveel aan vruchtwater afgetapt. Voor deze ingreep wordt de moeder 24 uur opgenomen in het GeboorteHuis Leiden.
Amniodrainage
Bij een amniodrainage laten we het overtollige vruchtwater uit de vruchtwaterzak van de ontvanger aflopen. Dit gebeurt door middel van een vruchtwaterpunctie. Een dunne naald wordt door de buikwand van de moeder in de vruchtwaterzak van de ontvanger gebracht. Door een slangetje aan de naald wordt het vruchtwater weggezogen. De spanning op de buik van de moeder wordt minder groot en de kans op een vroegtijdige bevalling kleiner. Deze ingreep neemt de oorzaak van het probleem niet weg. Bovendien kan de hoeveelheid vruchtwater van de ontvanger weer snel toenemen. Vaak moet de amniodrainage dan ook meerdere keren herhaald worden. Dit is niet de eerste behandeling van keuze, maar kan soms als tijdelijke oplossing worden gebruikt.
Navelstrengcoagulatie
In sommige gevallen is één van beide foetussen erg ziek, terwijl de andere wel in goede conditie is. Als de zeer zieke foetus in de buik van de moeder overlijdt, is dit gevaarlijk voor de andere (gezonde) foetus. Bij overlijden kan de gezonde foetus via de bloedvatverbindingen naar de overleden foetus veel bloed kwijtraken. Hierdoor kan de gezonde foetus eveneens overlijden of ernstige schade oplopen. Om dit te vermijden kan ervoor gekozen worden om de navelstreng van de ernstig zieke foetus dicht te maken (navelstrengcoagulatie). Deze overlijdt dan, echter zonder dat er bloed van de gezonde foetus naar de overleden foetus kan stromen. Op deze manier wordt aan de foetus met de goede conditie de beste kans op overleven gegeven.
Soms blijkt tijdens de kijkoperatie dat een laserbehandeling niet mogelijk is. Ook dan kan gekozen worden voor navelstrengcoagulatie van één foetus om tenminste de andere foetus te redden. De keuze hiervoor wordt dan tijdens de kijkoperatie gemaakt. Uw arts zal u daarom voorafgaand aan de operatie uitgebreid voorlichten en met u bespreken wat uw wensen zijn.
Zwangerschapsafbreking
Soms zijn beide foetussen al zo ziek, dat de kansen op overleving zonder handicap minimaal zijn. In dat geval kan besloten worden de zwangerschap af te breken (mits de zwangerschapsduur niet boven de 24 weken is).
Afwachten
Tenslotte is het ook een optie om niets te doen en het natuurlijke beloop af te wachten. Belangrijk is dan om ook zelf als zwangere alert te zijn op symptomen als plotselinge toename van de buikomvang, strakgespannen buik en/of veel harde buiken. Dit kunnen signalen zijn van een plotselinge toename van de hoeveelheid vruchtwater en een verergering van het tweeling-transfusie syndroom.
Hoe kunt u zich op de behandeling voorbereiden?
TTS vanaf stadium II heeft eigenlijk altijd behandeling nodig. Afwachten eindigt nagenoeg altijd in een extreme vroeggeboorte. Vaak overlijden dan beide kinderen. Voor elk type behandeling gelden verschillende kansen op succes. Uw arts zal deze uitgebreid met u bespreken.
Wat is de prognose?
TTS vanaf stadium II heeft eigenlijk altijd behandeling nodig. Afwachten eindigt nagenoeg altijd in een extreme vroeggeboorte. Vaak overlijden dan beide kinderen. Voor elk type behandeling gelden verschillende kansen op succes. Uw arts zal deze uitgebreid met u bespreken.
Meedoen aan wetenschappelijk onderzoek
Het LUMC is niet alleen een centrum van medische zorg, maar ook van medisch onderzoek. Dit onderzoek is vaak niet mogelijk zonder de hulp van onze patiënten. Regelmatig vragen we patiënten om mee te doen aan nieuwe studies. Zo doen we momenteel onderzoek naar het verschil tussen twee behandelopties bij TTS in het eerste stadium: afwachten of het binnen drie dagen uitvoeren van een laserbehandeling. U arts kan u meer informatie geven over dit onderzoek, en de mogelijkheid om hieraan deel te nemen.
Ook na de behandeling houden we een vinger aan de pols. U blijft bij ons onder controle. Zo nodig werken we met andere afdelingen samen om de nazorg te bieden die u nodig heeft.
Welke specifieke nazorg kunnen we bieden bij deze aandoening?

De dag na de behandeling wordt in de ochtend een echo verricht, waarna u naar huis mag. De eerste 1 à 2 weken adviseren we rust te houden (af te zien van lichamelijke inspanning). Van medicijnen anders dan die u wellicht zelf al gebruikte, is geen sprake.
De eerste poliklinische controle gebeurt meestal 1,5 à 2 weken na de behandeling. Bij echo-onderzoek mag verwacht worden dat de (ex)donor weer duidelijke urineproductie (dus al wat vruchtwater) heeft en dat tekenen van belasting van de (ex)ontvanger zullen zijn verdwenen. In dat geval zullen we voorstellen de verdere controles afwisselend met uw verwijzend gynaecoloog uit te gaan voeren. Bij afwijkende bevindingen maken we uiteraard een aangepast controleplan.
We kunnen ook andere zorgverleners betrekken bij de begeleiding van de zwangerschap. Denk dan aan de afdelingen medisch maatschappelijk werk, neonatologie, (pasgeborenen) kinderneurologie en heel soms kindercardiologie.
De bevalling laten we zo mogelijk in het LUMC plaatsvinden. Kinderartsen die ervaring hebben met foetale behandeling kunnen de kinderen dan na de geboorte op een gestandaardiseerde en gedetailleerde manier nakijken. Daarnaast zullen de bloedvaten van placenta via de navelstreng met kleurstof worden opgespoten. Zo kunnen we het effect van de behandeling nagaan.
Waar moet u op letten na uw behandeling?
Mocht u vocht- en/of bloedverlies via de schede of pijnlijke harde buiken bemerken dan adviseren we eerst contact met uw eigen ziekenhuis op te nemen. U kunt natuurlijk wel altijd vragen stellen via onderstaande telefoonnummers.
Contact bij problemen na uw behandeling
Loopt u ergens tegenaan of hebt u vragen, dan kunt u ons tijdens kantooruren bereiken via telefoonnummer 071 - 526 0900. In het geval van spoed kunt u ons ook buiten kantooruren bereiken via telefoonnummer 071 - 526 0900 (toets 1).
Behandelteam
Bij de diagnostiek en de behandeling van TTS in het LUMC is een groot aantal gespecialiseerde medewerkers betrokken: verpleegkundigen, artsen prenatale geneeskunde en gynaecologie. Zij vervullen allemaal hun eigen belangrijke rol in het multidisciplinaire team.

Dr. P.N. Adama van Scheltema
Arts prenatale geneeskunde

Dr. M.C. Haak
gynaecoloog-perinatoloog
Foetaal therapeut

Dr. J.M. Middeldorp
gynaecoloog-perinatoloog
Foetaal therapeut
Dr. E.J.T. Verweij
Gynaecoloog-perinatoloog
Foetaal therapeut

Dr. F. Slaghekke
gynaecoloog-perinatoloog
Foetaal therapeut

Drs. A.K.K. Teunissen
Arts prenatale geneeskunde

A.J.H. de Veld - van Heiningen
Verpleegkundige foetale behandeling

J.P. Verdoes
Verpleegkundige foetale behandeling
T.S. Van Velzen
Verpleegkundige foetale behandeling
Aan welke studies kan je meedoen?
Patiëntgebonden onderzoek naar TTS

De onderzoeken die we in het LUMC verrichten zijn heel divers. Een deel van ons onderzoek vindt in het laboratorium plaats, maar vaak vragen we ook onze patiënten of ze mee willen doen. Een groot deel van ons onderzoek kunnen we namelijk niet verrichten zonder de hulp van diegenen om wie het draait. Uw medewerking aan onderzoek naar TTS kan een groot verschil maken. We stellen het daarom zeer op prijs als u hiertoe bereid bent.
Meedoen met een onderzoek is altijd op vrijwillige basis. Dat betekent dat u er ook op ieder moment mee kunt stoppen als u dat wilt. Als u voor een onderzoek in aanmerking komt, zullen we u vragen om hier aan mee te doen. Neemt u de tijd om over dit verzoek na te denken en neem vooral een besluit waar u zichzelf prettig bij voelt. U mag uiteraard ook zelf informeren naar onze onderzoeken. Uw arts zal u in ieder geval uitgebreid voorlichten over het onderzoek en wat u kunt verwachten.
Waar doen we momenteel onderzoek naar?
In de stage 1 trial onderzoeken we wat de beste behandeling is voor TTS in stadium 1. Eerdere studies geven aanwijzingen dat vroegtijdig behandelen in dit stadium mogelijk betere uitkomsten geeft dan wachten tot de ziekte erger wordt. Dit is echter nog niet bewezen. In deze studie zal afwachten (met wekelijks echo-onderzoek) vergeleken worden met het binnen drie dagen uitvoeren van de laserbehandeling.
Contact
Wilt u meer weten of hebt u nog vragen? Neem dan contact met ons op of volg de links voor aanvullende informatie.
Patiëntportaal mijnLUMC
In het patiëntportaal mijnLUMC vindt u een duidelijk overzicht van uw behandelingen en hebt u inzicht in uw medische gegevens. Snel en veilig. Thuis, onderweg en in het ziekenhuis.
Patiënt verwijzen
Informatie voor artsen en instellingen die patiënten naar het LUMC willen verwijzen.
Contactgegevens voor patiënten
Polikliniek: 071 - 526 0900
- Bij spoedgevallen: 071 - 526 0900 (toets 1)
Links
- Geboortehuis Leiden
- Afdeling verloskunde van het LUMC
- www.tttsfoundation.org
- www.fetalmedicine.org
www.nvom.net (Nederlandse Vereniging Ouders van Meerlingen)