Wegrakingen
Deze informatie is opgesteld door de afdeling(en) Neurologie.
Wat is Wegrakingen?
Wanneer iemand kort het bewustzijn verliest noemen we dit een wegraking. Het is een overkoepelende term die wordt gebruikt voor kortstondige aanvallen van bewusteloosheid die niet worden veroorzaakt door een invloed van buitenaf, zoals een hersenschudding. Onder wegrakingen vallen onder meer bekendere termen als collaps, syncope en flauwvallen, maar ook epilepsie en insult. In Nederland heeft minstens een derde van de bevolking hier wel eens of meerdere keren last van gehad. In verreweg de meeste gevallen betreft het een onschuldige vorm van wegraken.
Verschijnselen
Welke symptomen mensen ervaren wisselt per oorzaak van de wegraking. Soms is er heel plots sprake van bewusteloosheid en soms is duidelijk merkbaar dat een wegraking op komst is. Bij het typische flauwvallen bijvoorbeeld, is er vaak een duidelijk patroon te zien:
De eerste symptomen bestaan meestal uit misselijkheid, overmatig zweten en bleek zien.
- Mensen voelen zich licht in het hoofd. Het is hetzelfde gevoel dat optreedt bij te snel opstaan.
- Het wordt donker voor de ogen en geluiden lijken van ver te komen.
- Uiteindelijk is er een kort verlies van bewustzijn.
Is er een andere oorzaak voor de wegraking? Dan is ook vaak het verloop anders. Iedere oorzaak van een wegraking komt met zijn eigen symptomen. In het algemeen kan wel gezegd worden dat een wegraking hooguit enkele minuten duurt en vanzelf over gaat. De meeste mensen voelen zich hierna weer normaal en zijn weer helder van geest. Epilepsiepatiënten zijn achteraf meestal nog wel een tijdje verward.
Oorzaak
Een wegraking kan meerdere oorzaken hebben, waarvan syncope en epilepsie verreweg de twee meest voorkomende zijn. Bij een veel kleinere groep mensen is er een psychologische oorzaak.
Syncope wordt vaak simpelweg flauwvallen genoemd. Syncope houdt in dat er een verminderde toevoer is van bloed naar de hersenen, met een kort verlies van bewustzijn als gevolg. Die verminderde bloedtoevoer kan diverse oorzaken hebben, maar in het algemeen zijn er drie vormen van syncope te onderscheiden:
Reflexsyncope. Prikkels als angst, heftige emoties of pijn kunnen een reflex opwekken die het autonome zenuwstelsel beïnvloedt. Het autonome zenuwstelsel controleert en coördineert alle automatische functies van het lichaam, zoals de hartslag en het samenknijpen van bloedvaten.
- Orthostatische hypotensie. Als het autonome zenuwstelsel niet optimaal functioneert, lukt het niet meer om de bloeddruk goed te regelen en aan te passen aan omstandigheden. Dat uit zich vooral in een verminderde bloedtoevoer naar de hersenen bij het (op)staan.
- Cardiale syncope. Bij deze vorm van syncope is de gebrekkige bloedtoevoer naar de hersenen het gevolg van hartritmestoornissen of een andere hartaandoening. Deze vorm van syncope kan zowel tijdens het liggen als tijdens inspanning leiden tot een wegraking.
Waarom u bij ons in goede handen bent
Ervaren neurologen
Door ruim de tijd te nemen om naar uw verhaal te luisteren kan de neuroloog vaak al heel veel zeggen over de oorzaak van uw wegrakingen. Op de afdeling Neurologie hebben we artsen die zich jarenlang hebben gespecialiseerd in wegrakingen en die samen ieder jaar een groot aantal patiënten zien met een complexe vorm van wegrakingen. Zo zijn we in Nederland het ziekenhuis met de meeste ervaring op het gebied van syncope.

Duidelijkheid dankzij brede specialisatie
Naast syncope en epilepsie kunnen wegrakingen meerdere oorzaken hebben, wat het voor niet-gespecialiseerde artsen vaak moeilijk maakt om vast te stellen wat bij u precies de wegrakingen veroorzaakt.Het gevolg is dat er weliswaar aandoeningen worden uitgesloten, maar de oorzaak vaak onbekend blijft. Onze neurologen hebben zich daarom zo breed mogelijk gespecialiseerd en hebben ervaring met alle vormen en oorzaken van wegrakingen. Zij zorgen dat u niet alleen te horen krijgt wat u niet hebt, maar juist antwoord krijgt op de vraag wat u wel hebt.
Multidisciplinair team
Onze neurologen werken nauw samen met andere afdelingen binnen het LUMC. Zo kunnen we snel meer specialisten bij een onderzoek of behandeling betrekken als dat nodig is. Bijvoorbeeld een cardioloog, als blijkt dat de wegrakingen worden veroorzaakt door een hartritmestoornis. Juist dankzij die intensieve samenwerking tussen verschillende disciplines kunnen we u zorg op hoog niveau bieden.
Een wegraking is vaak onschuldig, maar soms is de oorzaak complexer en lastiger te achterhalen. Om juist in die gevallen ook duidelijkheid te bieden, hebben onze neurologen zich uitgebreid gespecialiseerd. U krijgt de tijd om uw verhaal te doen en met hulp van gerichte onderzoeken achterhalen we wat bij u de wegrakingen veroorzaakt. Zo weet u waar u aan toe bent en kunnen we een behandelplan opstellen dat nauw aansluit op uw situatie.
Afspraak maken voor diagnose
Voor een afspraak op de polikliniek hebt u een verwijzing nodig van uw huisarts of medisch specialist. Zodra de verwijzing bij ons binnen is, kijken we wanneer u bij ons terecht kunt en welke onderzoeken we die dag al kunnen doen. U hoeft zelf verder geen actie te ondernemen. U ontvangt van ons een brief met daarin de afspraak en een overzicht van de onderzoeken die u kunt verwachten. Mogelijk vragen we u van tevoren al wel naar uw medische voorgeschiedenis. Op de afgesproken dag kunt u zich melden aan de balie van de polikliniek Neurologie op J3 van het LUMC.
Wie komt u tegen en wat kunt u verwachten?
Bij uw eerste bezoek aan het LUMC hebt u een afspraak met de neuroloog die gespecialiseerd is in wegrakingen. Deze zal u gerichte vragen stellen en u krijgt de tijd om rustig uw verhaal te vertellen. Dit gesprek duurt ongeveer 45 minuten. Meestal doen we aansluitend een onderzoek dat vaak al veel duidelijkheid geeft over de oorzaak van uw wegrakingen: de kantelproef. We proberen dit onderzoek altijd op dezelfde dag plaats te laten vinden. Lukt dit niet, dan kunt u meestal binnen een week alsnog terecht.
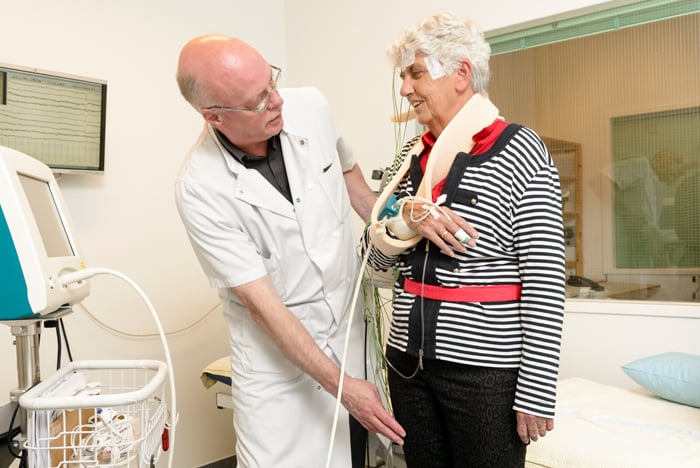
De neuroloog legt uit hoe simpele oefeningen al kunnen leiden tot een verhoging van de bloeddruk
De kantelproef
Het lastige van wegrakingen is dat de klachten kort en tijdelijk van aard zijn. Tijdens uw bezoek aan een arts is er vaak niets bijzonders te zien. Om toch goed vast te kunnen stellen wat er precies in uw lichaam gebeurt, proberen we daarom op de polikliniek een wegraking op te wekken. Dit doen we met de kantelproef. Tijdens de proef ligt u op een speciale tafel, die bijna verticaal wordt gekanteld. Banden om uw buik en benen voorkomen daarbij dat u valt. Met hulp van een bloeddrukmeter en elektroden op uw hoofd en borst meten we uw hersenactiviteit, hartslag, bloeddruk en ademhaling. We leggen de proef ook vast op video.
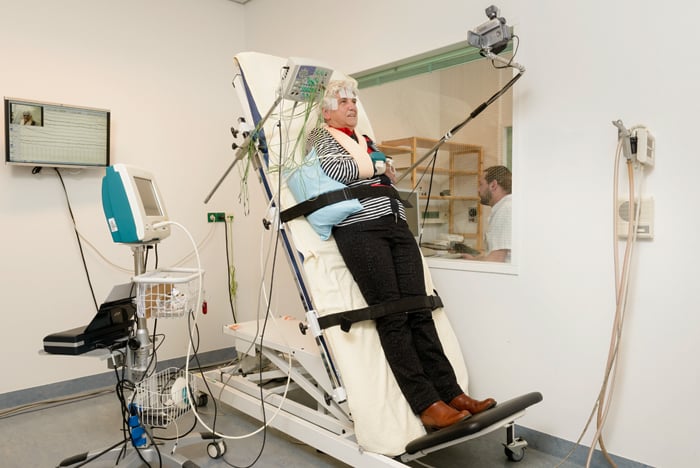
De kantelproef
Meestal staat u 15 tot 20 minuten in deze houding. Dit is afhankelijk van hoe snel en of er een wegraking optreedt. Vaak zijn de metingen zo duidelijk dat de proef al genoeg informatie heeft opgeleverd voordat u wegraakt. Dit wisselt per persoon, maar gemiddeld raakt slechts 40 procent van de patiënten ook daadwerkelijk weg tijdens de kantelproef.
Mogelijke vervolgonderzoeken
Vaak kunnen we op basis van uw persoonlijke ervaringen en de kantelproef al een duidelijke diagnose stellen. Met name reflexsyncope, de meest voorkomende oorzaak van wegrakingen, is op deze manier goed op te sporen. Ligt de oorzaak ergens anders, dan is het meestal nodig dat we aanvullend onderzoek doen. Bijvoorbeeld als blijkt dat uw autonome zenuwstelsel niet optimaal functioneert. De neuroloog zal met u bespreken welke van onderstaande vervolgonderzoeken u kunt verwachten.
Ewing-batterij. Dit is een serie proeven waarbij we de werking van uw autonome zenuwstelsel meten terwijl u opstaat, zucht, perst en kracht zet.
24-uurs bloeddrukmeting. U krijgt een bloeddrukmeter mee naar huis die 24 uur lang uw bloeddruk bijhoudt.
- MRI-scan. Heel soms geeft een MRI-scan meer duidelijkheid bij wegrakingen. Deze onderzoeksmethode passen we alleen toe als we denken dat er sprake is van epilepsie.
- Implantable loop recorder (ILR): Een ILR is een apparaatje dat uw hartritme over langere tijd kan meten en afwijkingen kan registreren als dat nodig is. Een ILR is ongeveer net zo groot als een USB-stick en wordt onder de huid ingebracht. Als u hiervoor in aanmerking komt, hebt u altijd eerst een afspraak met een cardioloog.
- MIBG-scan. Deze scan geeft een beeld van de invloed die het zenuwstelsel heeft op de werking van uw hart. Voor dit onderzoek krijgt u een kleine hoeveelheid radioactieve stof toegediend. Deze stof is niet gevaarlijk en plast u nadien gewoon weer uit.

Krachtmeting tijdens de Ewing-batterij
Uitslag van het onderzoek
De uitslagen van de vervolgonderzoeken zijn meestal al binnen een paar dagen bekend. Zodra de uitslagen binnen zijn, zal de neuroloog deze met u bespreken. Als tijdens de kantelproef al blijkt wat er precies speelt, krijgt u meteen de eerste resultaten te horen. De neuroloog maakt daarna een verslag, dat hij ook met u zal bespreken.
Welke behandelingen zijn er mogelijk?
Na het stellen van de diagnose, stellen we een behandelplan op maat voor u op. Dat doen we in overleg met u en zo nodig in samenwerking met specialisten van andere afdelingen.
Welke behandelingen zijn er?
Omdat wegrakingen zoveel verschillende oorzaken kunnen hebben, is er niet één standaard behandeling. De behandelingen kennen per oorzaak soms wel overeenkomsten, maar ook verschillen. En als blijkt dat uw wegrakingen een bijeffect zijn van een andere aandoening, vraagt dat vaak weer om een hele andere benadering.
Behandeling bij reflexsyncope
Tips en trucs. Reflexsyncope kunt u vaak al voorkomen door op kleine details te letten. Bijvoorbeeld zorgen dat u niet te lang staat. Of door bloeddruk verhogende oefeningen te doen. We geven u tips en trucs om uitlokking van een wegraking te voorkomen.
Hoe kunt u zich op de behandeling voorbereiden?
Vocht- en zoutinname. Uw lichaam heeft vocht nodig om uw bloeddruk op peil te houden. Zorg daarom dat u altijd voldoende drinkt. Het kan ook helpen om meer zout te eten. Zout houdt immers vocht vast.
Medicijnen die de bloeddruk verhogen. Voorbeelden hiervan zijn fludrocortison en midodrine. Medicijnen schrijven we alleen voor als de klachten erg hardnekkig zijn. Dit is slechts bij 1 op de 20 patiënten die last hebben van reflexsyncope het geval.
In zeer zeldzame gevallen is het nodig om een pacemaker in te brengen. Dit gebeurt altijd in overleg met de cardioloog.
Behandeling bij orthostatische hypotensie
Herziening van uw medicatie. In ongeveer de helft van de gevallen blijkt de oorzaak van orthostatische hypotensie te liggen bij medicijnen die u al gebruikt. We kijken daarom hoe we uw huidige medicatie kunnen wijzigen.
Tips en trucs.
Vocht en zoutinname.
Medicijnen die de bloeddruk verhogen.
Soms kan het nodig zijn om met Revalidatie, Urologie of Interne geneeskunde een behandeling samen te stellen. In dat geval zal de neuroloog dit met u bespreken.
Behandeling bij een psychologische oorzaak
Wegrakingen kunnen een psychologische oorzaak hebben, maar dit komt niet vaak voor. Als we vermoeden dat dit toch de oorzaak is, dan zullen we dit eerst heel zorgvuldig beoordelen. We roepen niet zomaar wat. Pas als duidelijk bewezen is dat er sprake is van een psychologische oorzaak, starten we een behandeling die hier op aansluit.
De behandeling bestaat in eerste instantie uit evaluatiegesprekken met de neuroloog over de aard van de klachten. Vaak helpen deze gesprekken al bij het terugdringen van het aantal wegrakingen. Als de klachten toch aanhouden, kan psychotherapie uitkomst bieden. We gaan dan samen met u op zoek naar een psychotherapeut bij u in de buurt.
Behandeling bij cardiale syncope en epilepsie
In het geval van cardiale syncope en epilepsie vormen de wegrakingen ‘slechts’ een deel van een uitgebreider ziektebeeld. Bij deze vormen van wegrakingen zullen we u dan ook meestal doorverwijzen naar een polikliniek of afdeling die is gespecialiseerd in de behandeling van deze aandoeningen. Afhankelijk van uw situatie kan het ook zijn dat we u verwijzen naar een ziekenhuis bij u in de buurt, zodat u niet telkens naar Leiden hoeft te komen.
Wat is de prognose?
Een algemene prognose bij wegrakingen is heel lastig om te geven. De verwachtingen wisselen per oorzaak en behandeling. Uw arts zal daarom altijd met u bespreken waar u in uw situatie rekening mee kunt houden.
Meedoen aan wetenschappelijk onderzoek
Het LUMC is niet alleen een centrum van medische zorg, maar ook van specialistisch medisch onderzoek. Dit houdt in dat u soms kunt meedoen aan de nieuwste studies, met de nieuwste medicijnen en behandelmethoden. Mogelijk hebben deze bij u meer effect dan de standaardbehandeling. De neuroloog kan u vertellen aan welke onderzoeken u kunt meedoen.
De start van een behandeling betekent niet het einde van de zorg. We houden een vinger aan de pols tijdens controles en blijven dit doen zolang het nodig is. En als u vragen hebt of ergens tegenaan loopt, kunt u altijd contact met ons opnemen.
Welke specifieke nazorg kunnen we bieden bij deze aandoening?
Vaak hoeft u na de start van een behandeling nog maar enkele keren terug te komen naar het LUMC voor controle. Hoe vaak dit is, is afhankelijk van de oorzaak van uw wegrakingen.
Reflexsyncope
Bij reflexsyncope is uitgebreide nazorg meestal niet nodig. We vragen u hooguit nog om 1 of 2 keer langs te komen voor controle. Als u medicijnen voorgeschreven hebt gekregen ligt dit anders. In dat geval is de nazorg doorlopend en blijft u onder controle bij het LUMC. Uw arts bespreekt met u hoe vaak deze controles plaatsvinden.
Orthostatische hypotensie
Een wijziging in de gebruikte medicatie levert bij de helft van de patiënten met orthostatische hypotensie al voldoende resultaat op. U hoeft dan hooguit nog een enkele keer terug te komen voor controle. Als u medicijnen voorgeschreven hebt gekregen, is de nazorg doorlopend en blijft u onder controle bij het LUMC.
Psychologische oorzaak
Als u na de gesprekken met de neuroloog klachten blijft houden, helpen we u bij het vinden van een psychotherapeut. Komt u niet uit de regio, dan zoeken we een psychotherapeut bij u in de buurt.
Cardiale syncope en epilepsie
De nazorg bij cardiale syncope is afhankelijk van de achterliggende oorzaak van de wegrakingen. Uw arts zal dit met u bespreken. Dit geldt ook als u aan epilepsie lijdt. In de regel kunt u er vanuit gaan dat u bij epilepsie onder permanente controle blijft.
Behandelteam
Als u in het LUMC komt vanwege wegrakingen, zult u altijd worden geholpen door een van onze gespecialiseerde neurologen. Afhankelijk van de oorzaak van uw wegrakingen, kunt u daarnaast ook een cardioloog of een internist die gespecialiseerd is in ouderengeneeskunde tegenkomen. En als het nodig is kunnen we ook heel snel specialisten van andere afdelingen bij de behandeling betrekken.

Prof. dr. J.G. van Dijk
Neuroloog

Dr. R.D. Thijs
Neuroloog
Wie kunt u nog meer tegenkomen?
Cardioloog: Dr. M. Bootsma
Internist-ouderengeneeskunde: Dr. M. Muller
Aan welke studies kan je meedoen?
Patiëntgebonden onderzoek
De onderzoeken die we in het LUMC verrichten zijn heel divers. Een deel van ons onderzoek vindt in het laboratorium plaats, maar vaak vragen we ook onze patiënten of ze mee willen doen. Een groot deel van ons onderzoek kunnen we namelijk niet verrichten zonder de hulp van diegenen om wie het draait. Uw medewerking aan onderzoek naar wegrakingen kan een groot verschil maken. We stellen het daarom zeer op prijs als u hiertoe bereid bent.
Meedoen met een onderzoek is altijd op vrijwillige basis. Dat betekent dat u er ook op ieder moment mee kunt stoppen als u dat wilt. Als u voor een onderzoek in aanmerking komt, zullen we u vragen om hier aan mee te doen. Neemt u de tijd om over dit verzoek na te denken en neem vooral een besluit waar u zichzelf prettig bij voelt. U mag uiteraard ook zelf informeren naar onze onderzoeken. Uw neuroloog zal u in ieder geval uitgebreid voorlichten over het onderzoek en wat u kunt verwachten.
Waar doen we momenteel onderzoek naar?
Hoewel de onderzoeken naar wegrakingen regelmatig wisselen, doen we momenteel vooral onderzoek naar drie aandoeningen:
Bij de meest voorkomende vorm van flauwvallen -vasovagale syncope- raakt iemand bewusteloos doordat de bloedsomloop sterk afneemt. Dit kan door twee verschillende mechanismen worden veroorzaakt. Ten eerste is er altijd sprake van een daling van de bloeddruk. In sommige gevallen is er daarnaast sprake van een sterke daling van de hartslag. We weten nog niet goed bij wie welk mechanisme het meest bijdraagt tot het bewusteloos raken. Zo heeft onderzoek in het LUMC laten zien dat bij een derde van de personen die ook kampen met een dalende hartslag, de hartslag pas heel traag werd nadat ze al door de lage bloeddruk waren flauwgevallen. De theorie dat een pacemaker bij deze personen altijd helpt bij het voorkomen van een wegraking gaat daardoor bijvoorbeeld niet op. We blijven onderzoek doen om hier meer duidelijkheid over te krijgen.
- Over psychologische wegrakingen die op flauwvallen lijken, is nog maar weinig bekend. De laatste jaren is deze aandoening vanuit het LUMC precies beschreven, zodat andere artsen de aandoening beter kunnen leren herkennen. Hoe goed de behandeling van deze aandoening aanslaat, is wereldwijd nog nooit onderzocht. Daarom onderzoeken we hoe het gaat met patiënten, een paar jaar na de diagnose.
We onderzoeken meerdere aandoeningen van het autonome zenuwstelsel, waarbij patiënten de bloeddruk in staande houding niet op peil kunnen houden (orthostatische hypotensie). Zeker in het begin kan het erg moeilijk zijn de juiste diagnose te stellen, omdat een aantal ziekten in de beginfase erg veel op elkaar kunnen lijken. Met hulp van nieuwe technieken proberen we het onderscheid tussen de aandoeningen makkelijker en betrouwbaarder te maken.
Contact
Wilt u meer weten of hebt u nog vragen? Neem dan contact met ons op.
Patiëntportaal mijnLUMC
In het patiëntportaal mijnLUMC vindt u een duidelijk overzicht van uw behandelingen en hebt u inzicht in uw medische gegevens. Snel en veilig. Thuis, onderweg en in het ziekenhuis.
Patiënt verwijzen
Informatie voor artsen en instellingen die patiënten naar het LUMC willen verwijzen.
Contactgegevens voor patiënten
Polikliniek Neurologie: 071 - 526 21