Wekedelentumor (sarcoom)
Deze informatie is opgesteld door de afdeling(en) Orthopedie.
Wat is Wekedelentumor (sarcoom)?
Sarcomen in de botten
Sarcomen zijn zeldzame en kwaadaardige tumoren. De tumoren bestaan uit tumorcellen die lijken op cellen die we vinden in steunweefsel, zoals bot-, spier-, vet-, zenuw-, bloedvat- en bindweefsel. Op deze pagina’s vindt u uitgebreide informatie over sarcomen in de weke delen. Wilt u meer weten over sarcomen in de botten? Op onze pagina’s over bottumoren informeren we u verder.
Kwaadaardige wekedelentumoren horen samen met bottumoren tot de groep sarcomen. Deze tumoren zijn heel anders dan de bekende carcinomen: tumoren die ontstaan in organen. Sarcomen komen ook veel minder vaak voor. Per jaar komen er minder dan 800 nieuwe patiënten bij. Deze vorm van kanker komt vrijwel evenveel bij mannen als vrouwen voor. Van alle patiënten met een sarcoom is ongeveer 20% jonger dan 18 jaar.
De wekedelen zijn de weefsels die zich onder de huid, rondom de organen en botten of in de ruimtes daartussen bevinden. Tot de wekedelen behoren bijvoorbeeld spieren, bloedvaten of zenuwen, maar ook het onderhuidse vet- en bindweefsel.
Een tumor is een gezwel, en dit kan goedaardig of kwaadaardig zijn. Goedaardige tumoren groeien niet door andere weefsels heen en verspreiden zich niet door het lichaam (dus geen uitzaaiingen). Bij kwaadaardige tumoren is de celdeling niet meer onder controle en groeien de cellen overmatig. Kwaadaardige cellen delen zich ongecontroleerd en vormen zo een gezwel (tumor) dat bestaat uit bijvoorbeeld bindweefselcellen. Soms zijn de cellen uit de tumor onder de microscoop nog goed te herkennen als bindweefselcellen, maar soms lijken de cellen na het delen niet meer op de cellen waaruit ze zijn ontstaan. Dit noemen we atypie. De snelheid van tumorgroei en mate van atypie van de tumor cellen zegt iets over de mate (gradering) van kwaadaardigheid van de tumor (gradering).
- Laaggradig: relatief langzaam delende cellen met een lagere kans op uitzaaiingen van de tumor op afstand (metastasen).
- Hooggradig: snel delende tumoren met veel atypische cellen en een hoge kans dat de tumor lokaal terug komt (recidief) of op uitzaaiingen van de tumor op afstand (metastasen).
Intermediair: tussen laag- en hooggradig in.
Alleen bij kwaadaardige tumoren is er sprake van kanker. Kwaadaardige tumoren kunnen uitzaaiingen geven. Cellen uit een kwaadaardige tumor kunnen losraken van de tumor of een bloed- of lymfevat ingroeien en zich via de bloedbaan of de lymfevaten in het lichaam verspreiden. Zo kunnen ze ergens anders in het lichaam uitgroeien tot uitzaaiingen. Als er uitzaaiingen bij bot- en wekedelentumoren voorkomen, worden die meestal gevonden in de longen. Uitzaaiingen van deze tumoren kunnen ook voorkomen in het skelet, de buik, de lever of de lymfeklieren, maar dit komt minder vaak voor.
Welke soorten wekedelentumoren zijn er?
Er zijn heel veel verschillende soorten wekedelentumoren. Enkele van de meest voorkomende zijn:
- Liposarcoom: de tumorcellen lijken op vetweefsel. Dit komt vrijwel alleen voor bij volwassenen;
- Leiomyosarcoom: de tumorcellen lijken op spierweefsel. Deze tumor komt met name voor in de baarmoeder, bloedvaten en de huid;
- Fibrosarcoom: de tumorcellen lijken op bindweefsel;
- Gastrointestinale Stromale Tumor (GIST): GIST is een tumor die in de wand van de maag en darmen ontstaat.
- Angiosarcoom: de tumorcellen lijken op bloedvaten
- Kaposisarcoom: het Kaposisarcoom komt vooral voor in de huid van het onderbeen en is dan zichtbaar als een rode verdikking. Een andere vorm van het Kaposisarcoom komt met name voor bij mannen met HIV in de leeftijd van 30 tot 45 jaar. Deze vorm kan overal in het lichaam ontstaan en heeft een agressiever verloop.
- Maligne perifere zenuwschedetumor (MPNST): de tumorcellen lijken het meest op cellen zie normaal de isolatielaag van zenuwen in ons lichaam vormen.
- Synoviosarcoom: de tumorcellen lijken niet echt op normaal weefsel. Deze tumor komt met name voor bij volwassenen tussen de 20 en 40 jaar.
- Ongedifferentieerd wekedelen sarcoom: de tumorcellen van deze subgroep lijken niet meer op een bepaald weefsel, omdat er geen kenmerken van het oorspronkelijke weefsel in te herkennen zijn.
- Rhabdomyosarcoom: de tumorecellen lijken op dwarsgestreept spierweefsel. deze sarcomen treden voornamelijk op bij kinderen, maar kunnen ook bij jong-volwassenen voorkomen. De behandeling van deze tumoren verschilt van de behandeling van andere sarcomen.
Tenosynoviale reusceltumor is een zeer zeldzame aandoening van het slijmvlies aan de binnenkant van een gewricht, peesschede of slijmbeurs. Vroeger werd gedacht dat deze afwijking een ontstekingsbeeld van dit slijmvlies zou zijn, maar tegenwoordig weten we dat het een goedaardige tumor van dit slijmvlies is. De tumor bevat een type reuscellen waaraan de tumor zijn naam verleent.
Verschijnselen
Wekedelentumoren zorgen meestal pas in een later stadium voor klachten, omdat ze meer kans krijgen om te groeien zonder pijn te veroorzaken. Ze bevinden zich vaak in diepgelegen of elastisch weefsel. De klachten komen daardoor pas als de tumor zo groot gegroeid is dat hij druk uitoefent op naastgelegen organen of weefsels. Als de tumor bijvoorbeeld in de buik zit, zijn een vol gevoel, darmklachten of een opgezette buik vaak de eerste symptomen. GIST-tumoren worden soms ontdekt omdat ze bloedverlies geven.
Oorzaak
Wekedelentumoren komen iets vaker voor bij mannen dan bij vrouwen. Vaak ontstaan ze op latere leeftijd, maar ook bij jongeren komen ze voor. De oorzaak is meestal niet duidelijk. Bestraling in het verleden leidt tot een iets verhoogd risico, net als enkele zeldzame erfelijke aandoeningen. Ook blootstelling aan chemische stoffen speelt mogelijk een rol, maar daarover is nog weinig bekend.
Waarom u bij ons in goede handen bent
Sneldiagnose sarcoom
Mede dankzij onze ruime ervaring met sarcomen kunt u bij ons terecht voor sneldiagnose. Meestal hebt u al binnen 3 dagen na een verwijzing een afspraak met een van onze specialisten. We plannen onderzoeken zo veel mogelijk op dezelfde dag en een week later hoort u de uitslag. Zo zorgen we dat u zo snel mogelijk weet waar u aan toe bent.
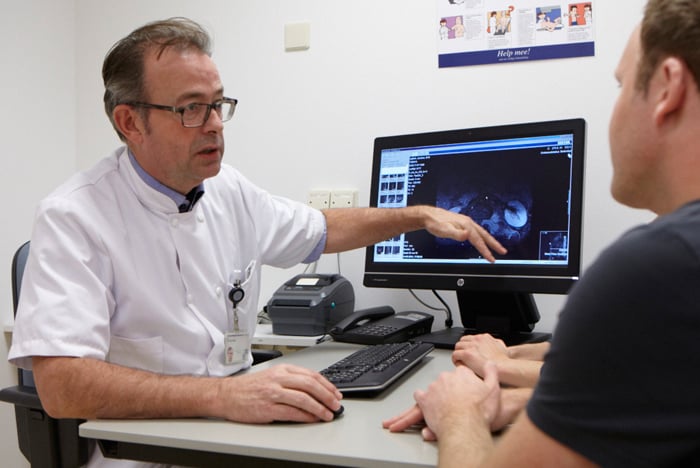
Multidisciplinair team
Zowel tijdens de onderzoeken als tijdens de behandeling bent u in handen van een multidisciplinair team. Specialisten van verschillende afdelingen dragen er samen zorg voor dat u de behandeling krijgt die het beste bij u past. Naast uw behandelend arts(en), zijn er ook andere medische specialisten op de achtergrond betrokken, zoals de patholoog die weefsel onderzoekt in het laboratorium en de radioloog die medische beeldvorming (bijvoorbeeld MRI of CT-scan) beoordeelt.
Ondersteuning voor jongvolwassenen met kanker
In het LUMC is een speciaal AYA-team dat ondersteuning biedt aan jongvolwassenen in de leeftijd van 16 tot 35 jaar die kanker hebben of hebben gehad. Bij dit team kunnen zij terecht met vragen over de ziekte, maar bijvoorbeeld ook over studie, werk, kinderwens, hypotheken, relaties en seks.
Als het vermoeden bestaat dat u een sarcoom hebt, dan wilt u daar uiteraard zo snel mogelijk duidelijkheid over. Daarom kunt u bij het LUMC terecht voor sneldiagnose. Uw huisarts of specialist kan u doorverwijzen naar de polikliniek voor bot- en wekedelentumoren. De afdelingen Heelkunde en Orthopedie werken samen in deze gespecialiseerde polikliniek voor sarcomen.
Afspraak maken voor sneldiagnose sarcoom
U hoeft niet zelf een afspraak te maken voor sneldiagnose. Uw huisarts of verwijzer meldt u aan via de polikliniek Orthopedie. De secretaresse van onze polikliniek belt u daarna voor het maken van een afspraak. U kunt meestal binnen 3 werkdagen bij ons terecht voor een consult met een specialist.
Op de dag van de afspraak zelf kunt u zich melden aan de balie van de polikliniek Orthopedie. Deze bevindt zich in het Poligebouw Heelkunde, Orthopedie en Gipskamer (routenummer 1000) naast de parkeergarage van het LUMC.
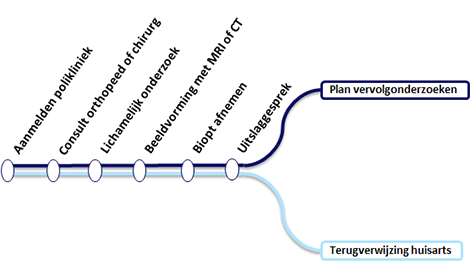
Wie komt u tegen en wat kunt u verwachten?
De eerste keer dat u bij het LUMC komt, hebt u een gesprek met een oncologisch orthopedisch chirurg of oncologisch chirurg (of een arts in opleiding tot specialist). Welke specialist u spreekt, hangt af van de vermoedelijke locatie van de tumor. U krijgt een lichamelijk onderzoek en we kijken welk onderzoek nog meer nodig is voor een goede diagnose. Als het mogelijk is, voeren we die onderzoeken op dezelfde dag nog uit. U hoeft dan niet nog een keer langs te komen. Lukt dit niet, dan zorgen we dat u binnen een week na het gesprek terecht kunt.
Mogelijke onderzoeken
- Vaak wordt er als eerste een röntgenfoto van de aangedane plek of zwelling gemaakt. Hierbij kunnen afwijkingen goed worden weergegeven. Met een röntgenfoto is het soms al mogelijk onderscheid te maken tussen goed- en kwaadaardige tumoren. Wanneer er een verdenking op een kwaadaardige tumor is, maken we aanvullend vaak een MRI of CT-scan.
- In plaats van een röntgenfoto kan het ook zijn dat we een echo maken. Als de zwelling vlak naast een bot ligt, maken we soms zowel een röntgenfoto als een echo.
- Een MRI-scan vertelt ons exact de plaats van de tumor. Bij een MRI-onderzoek komt er veel geluid uit het apparaat. Daarom heeft u een koptelefoon op en kan u tijdens het onderzoek via de intercom contact houden met de radiologisch laborant. Bij dit onderzoek krijgt u via een infuus vaak een contrastmiddel ingespoten waardoor de tumor beter zichtbaar is.
- Met een CT-scan maken we gedetailleerde dwarsdoorsneden van organen en weefsels. Bij een CT-scan ligt u op een beweegbare tafel die langzaam door het apparaat heen schuift. Soms is het voor het maken van deze foto’s nodig dat we wat contrastvloeistof inbrengen. Dit wordt dan in een bloedvat van uw arm gespoten. Een CT-scan kan ook gebruikt worden om uitzaaiingen op te sporen. Zo is het bijvoorbeeld mogelijk dat we een CT-scan van de longen maken om te kijken of zich daar uitzaaiingen bevinden.
- Bloedonderzoek.
- In een enkel geval is een PET/CT-scan de beste methode om informatie te krijgen over een sarcoom en de mogelijke uitzaaiingen. Deze scan wordt gemaakt met een kleine hoeveelheid radioactieve stof. Na het onderzoek plast u deze stof weer uit. U ligt voor dit onderzoek op een tafel en merkt niets van het maken van de beelden.
Een biopsie maakt meestal ook onderdeel uit van het onderzoek. Een klein stukje weefsel uit het tumorgebied wordt daarbij verwijderd en naar het laboratorium gebracht. Een patholoog onderzoekt daar om wat voor afwijkend weefsel het gaat
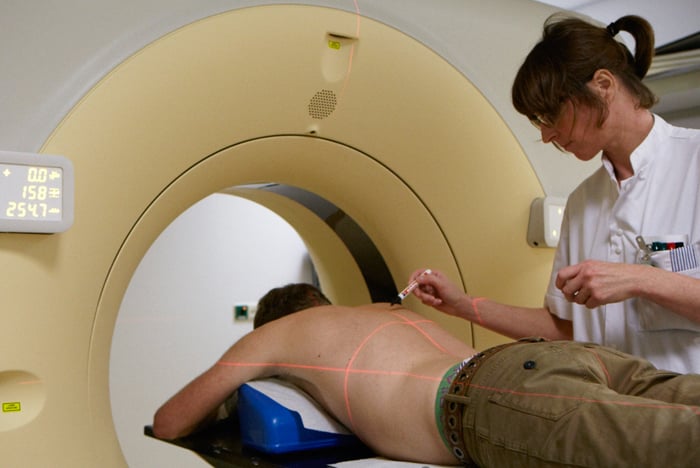
Wel of geen biopsie?
Een biopsie geeft definitief uitsluitsel over het gezwel. Een biopsie is echter niet altijd nodig. Soms blijkt al uit de röntgenfoto of de MRI-scan wat de diagnose is.
Uitslag van het onderzoek
Binnen 2 weken hebt u opnieuw een afspraak met de oncologisch orthopedisch chirurg of oncologisch chirurg en een verpleegkundig specialist. Dit gebeurt meestal nadat de uitslagen van uw onderzoek zijn besproken in het multidisciplinair overleg. Dit overleg vindt elke vrijdagmorgen plaats. De uitslagen worden in het consult met u besproken en u krijgt informatie over een eventueel behandelplan.
Welke behandelingen zijn er mogelijk?
Er zijn ongeveer 50 soorten wekedelentumoren. Juist daarom is het van belang dat een team met ruime ervaring uw situatie beoordeelt. De specialisten van het LUMC behandelen ieder jaar een groot aantal verschillende sarcomen en zoeken voor u naar een behandeling op maat. De uiteindelijke keuze voor een behandeling maken we altijd in overleg met u. Een behandeling kan ingrijpend zijn en starten we alleen als u ermee akkoord bent.
Overleg tussen patiënt en arts
Het hoofddoel van de behandeling is het veilig en compleet verwijderen van de tumor, met behoud van zo veel mogelijk functie en beweeglijkheid. Het medisch team stelt een behandeladvies op en uw chirurg of orthopeed bespreekt dit met u en uw naasten. De voor- en nadelen van alle behandelmogelijkheden komen aan de orde. De behandeling wordt zo veel mogelijk afgestemd op uw persoonlijke wensen. Als u bijvoorbeeld na een operatie wilt kunnen blijven sporten, dan houden wij daar zo veel mogelijk rekening mee.
Welke behandelingen zijn er?
Voor sarcomen bestaan 3 hoofdbehandelingen:
- Operatieve verwijdering van de tumor
- Bestraling
- Chemotherapie
Vaak bestaat de behandeling uit een combinatie van de 3. De volgorde kan wisselen. Voor sommige tumoren zoals de GIST zijn gerichte antitumormedicijnen beschikbaar (targeted therapy).
Operatieve verwijdering van de tumor
Bij een sarcoom is een operatie vrijwel altijd noodzakelijk. De specialist neemt de tumor in het algemeen zo ruim mogelijk weg. Dit betekent dat we proberen een laagje gezond weefsel rondom de tumor te laten zitten, zodat de kans dat de tumor terugkomt zo klein mogelijk wordt. In het LUMC hebben we veel ervaring met een zo klein mogelijke grens (marge) tussen de tumor en het gezonde weefsel te laten om een goed functioneel resultaat te kunnen bieden en de kansen op overleving zo groot mogelijk te houden. Hiervoor zijn verschillende technieken ontwikkeld zoals computernavigatie, fluorescentie chirurgie en pre-operatieve radiotherapie.
Door ‘ruim’ te opereren is de kans groter dat alle kwaadaardige cellen echt weg zijn. Dit is niet altijd noodzakelijk en soms niet mogelijk, bijvoorbeeld als een tumor dicht bij een zenuw of bloedvat ligt of bij een orgaan in de buik. In dat geval zal de specialist minder ruim moeten opereren. De beste manier van behandeling kiezen we samen met u aan de hand van de applicatie PERSARC (beschikbaar voor iOS en Android) waarmee we de kans op genezing van de verschillende soorten behandeling en hun timing met elkaar vergelijken.
Voorafgaand aan een operatie brengt u een bezoek aan de anesthesist. Met hem of haar bespreekt u de pijnstilling en de narcose. Na de operatie bestudeert een patholoog het weggenomen weefsel. Soms vind de patholoog toch nog levende tumorcellen in de rand (grens) van het weefsel. Indien mogelijk voeren we dan opnieuw een operatie uit, waarbij we nog meer weefsel weghalen. Hierna volgt dan in veel gevallen radiotherapie (bestraling).
Bestraling (radiotherapie)
Bestraling kan zowel voor als na een operatie plaatsvinden. Meestal zal een bestalingsbehandeling voor een operatie plaatsvinden. Dit gebeurt bijvoorbeeld als ruim opereren niet mogelijk is. Dankzij de bestralingen worden mogelijke kwaadaardige cellen buiten de tumor al uitgeschakeld, waardoor de kans groter is dat de tumor volledig verwijderd kan worden. Daardoor is de kans op terugkeer van de tumor kleiner.
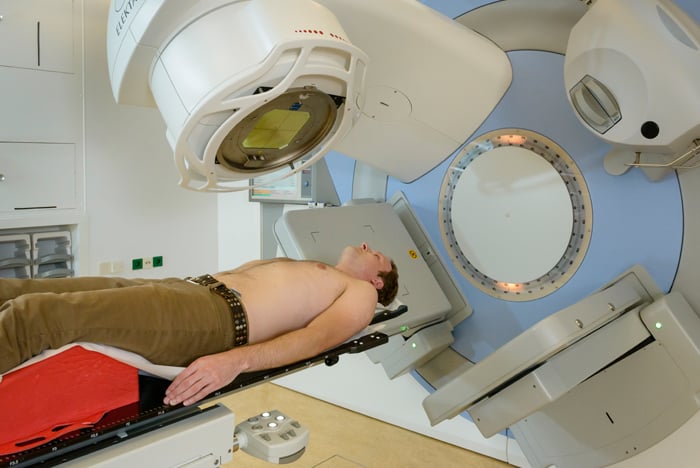
Chemotherapie
Chemotherapie is niet bij alle sarcomen effectief. Of u chemotherapie krijgt, wordt bepaald door het soort wekedelentumor dat u hebt, het stadium van de ziekte, uw lichamelijke conditie en uw eigen wensen. Chemotherapie wordt vrijwel alleen gegeven als er al sprake is van uitzaaiingen.
Kunstgewricht en amputatie
Als een tumor dicht bij een bot of een gewricht zit, is het niet altijd mogelijk het gewricht te behouden. Een botprothese of een kunstgewricht kan dan een oplossing zijn. Wanneer het niet mogelijk is de tumor veilig te verwijderen zonder de functie van een ledemaat te verliezen, dan is een amputatie soms het enige alternatief. Dit komt bij 1 op de 15 patiënten voor en gebeurt uitsluitend na overleg.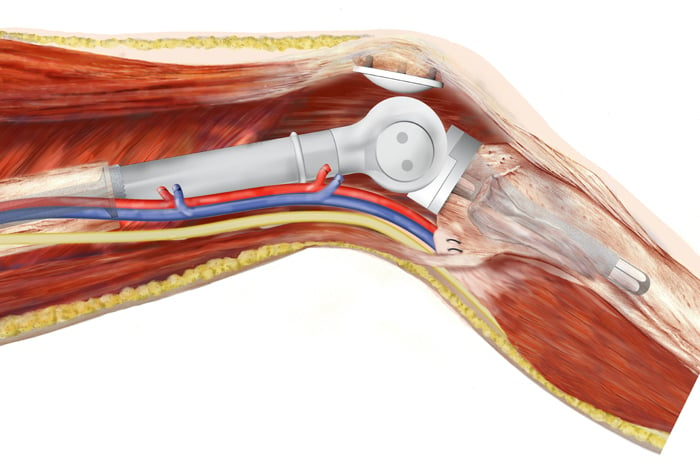
Functiebehoud
Tijdens uw behandeling proberen we altijd om omliggende organen en weefsels zo min mogelijk te belasten. Toch kan dat niet altijd. Bijvoorbeeld als een tumor dicht bij een orgaan of spier zit. In die gevallen is het soms noodzakelijk om ook het orgaan of de spier te verwijderen. Dit kan als gevolg hebben dat u blijvend invalide raakt of bijvoorbeeld een stoma krijgt. Uw arts zal dit altijd van tevoren met u overleggen.
Hoe kunt u zich op de behandeling voorbereiden?
Hoe kunt u zich voorbereiden?
Het horen van de diagnose sarcoom en het ondergaan van de behandeling kunnen zeer ingrijpend zijn. Daarom is het goed dat u zich oriënteert. We zullen u zo goed mogelijk begeleiden en voorlichten. Daarnaast kunt u over de ziekte lezen en erover praten met uw familie en vrienden.
Vragen kunt u altijd stellen in het gesprek met uw behandelaar. U kunt ook bellen als er thuis vragen boven komen. De verpleegkundige is bereikbaar via de polikliniek Orthopedie: 071 - 526 80 03.
Wat is de prognose?
Wat is de prognose?
Omdat er zo veel soorten wekedelentumoren zijn en ze onderling erg verschillen, is het moeilijk een algemene prognose te geven. Niet alleen de soort speelt een rol, maar bijvoorbeeld ook de grootte, de plek van het sarcoom en het stadium. De behandeling is er in eerste instantie op gericht om u te genezen. Dit betekent vaak dat we de tumor moeten verwijderen en moeten voorkomen dat de tumor terug komt. Dit heet een curatieve behandeling. Soms kan de tumor niet meer worden verwijderd, omdat deze te dicht bij belangrijke organen ligt of dat deze al is uitgezaaid naar plekken in de longen en/of andere organen. Landelijk gezien is 85% van de patiënten nog in leven na 3 jaar bij stadium I of II. Bij stadium IV leeft gemiddeld nog 40% van de patiënten na een jaar en 10% na 3 jaar. Het is van belang om te beseffen dat deze cijfers slechts een indruk geven. Uw arts kan u meer vertellen over uw persoonlijke situatie. Het LUMC doet er bovendien alles aan de overlevingspercentages omhoog te krijgen. Dat is de reden dat we meedoen met talloze internationale onderzoeken. We stellen het zeer op prijs als u daaraan deelneemt.
Meedoen aan wetenschappelijk onderzoek
Het LUMC is niet alleen een centrum van geavanceerde medische zorg, maar ook van geavanceerd medisch onderzoek. Dit houdt in dat u kunt meedoen aan de nieuwste studies, met de nieuwste medicijnen. Mogelijk hebben deze bij u meer effect dan de standaardbehandeling. De oncoloog kan u vertellen aan welke onderzoeken u kunt meedoen. Uw behandelend arts zal u naar de oncoloog verwijzen.
Wetenschappelijk onderzoek naar sarcomen
Het LUMC heeft erg veel kennis over sarcomen in huis en breidt die kennis ook steeds verder uit. We doen veel wetenschappelijk onderzoek naar sarcomen en zijn constant op zoek naar nog betere behandelingen en methoden voor diagnostiek. Vaak zijn die onderzoeken groots opgezet in samenwerking met vooraanstaande ziekenhuizen uit de hele wereld. Soms kunt u ook deelnemen aan zo’n studie. We noemen dat clinical trials. U wordt dan bijvoorbeeld behandeld met medicijnen die ergens anders nog niet verkrijgbaar zijn. Dit kan een positieve bijdrage leveren aan uw behandeling. Als er een clinical trial loopt, doet het LUMC daar meestal aan mee. Zowel bij nationale als internationale studies.Daarnaast zullen we u vragen of we uw (gecodeerde) gegevens en weefsel dat overblijft na de diagnose mogen gebruiken voor basaal wetenschappelijk onderzoek. Hier heeft u zelf niet direct baat bij, maar toekomstige patiënten wel.
Bij een sarcoom is een operatie of bestraling meestal niet het einde van de behandeling. Soms is ook revalidatie nodig. Verder is het belangrijk dat u alert blijft op alarmsymptomen. Uw arts zal u daarover informeren.
Welke specifieke nazorg kunnen we bieden bij deze aandoening?
Nazorg is nodig, zeker bij het plaatsen van een prothese en bij een amputatie. Revalidatie kan hiervan deel uitmaken. Ook kan het zijn dat u graag hulp ontvangt bij het verwerken van de ingreep. In dat geval kunt u contact opnemen met een oncologisch maatschappelijk werker.
Revalidatie
De afdelingen revalidatiegeneeskunde en fysiotherapie van het LUMC hebben veel ervaring met de nabehandeling van sarcomen. Onze revalidatiearts beoordeelt of nabehandeling in een revalidatiecentrum noodzakelijk is, of dat u thuis kunt revalideren of samen met een fysiotherapeut. Wij zorgen ervoor dat deze zorg wordt geleverd, zowel binnen het LUMC als bij u in de buurt.

Waar moet u op letten na uw behandeling?
Een operatie is vaak complex en kan onverwachte gevolgen hebben. Daarom is het goed als u alert bent op zaken als pijn, koorts en zwellingen. Mochten deze zich voordoen, dan kunt u dit aangeven tijdens de nacontroles. Of eerder als ze urgent zijn: tel. 071 - 526 32 15 (Stafsecretariaat Orthopedie). Buiten kantooruren kunt u zich bij zeer urgente problemen melden bij de spoedeisende hulp van het LUMC.
Behandelteam
Bij de diagnostiek en behandeling van een sarcoom is een groot aantal specialisten van het LUMC betrokken. Samen beoordelen zij uw situatie en bepalen de best mogelijke behandeling. In dit multidisciplinaire team treft u onder meer een orthopeed, chirurg, oncoloog, radioloog, radiotherapeut, interventieradioloog, neurochirurg, plastisch chirurg en een patholoog. Sommige van deze specialisten zult u ontmoeten, anderen zetten zich vooral achter de schermen voor u in.

Dr. R.J.P. van der Wal
Oncologisch orthopedisch chirurg

Drs. D. Broekhuis
Oncologisch orthopedisch chirurg

Prof. dr. M.A.J. van de Sande
Oncologisch orthopedisch chirurg

M. van Duijvenbode
Verpleegkundig Specialist

N.A.C. Leijerzapf
Verpleegkundig specialist

Prof. dr. J.V.M.G. Bovée
Patholoog

S.W. Lam
Patholoog

Prof. dr. P.C.W. Hogendoorn
Patholoog
Voorzitter Nederlandse Commissie voor Beentumoren

Prof. A.J. Gelderblom
Oncoloog

Dr. F.M. Speetjens
Medisch oncoloog

M. Nieuwenhuis
Verpleegkundig specialist

Dr. M.C. Burgmans
Interventieradioloog

Dr. A.R. van Erkel
Interventieradioloog

Dr. C.S.P. van Rijswijk
Interventieradioloog

Dr. R.W. van der Meer
Interventieradioloog

Prof. dr. L.F. De Geus-Oei
Nucleair geneeskundige

Dr. D. Vriens
Nucleair geneeskundige

Prof. Dr. J.A. van der Hage
Oncologisch chirurg

Dr. H.H. Hartgrink
Oncologisch chirurg

Dr. G.J. Liefers
Oncologisch chirurg

Drs. A. Navas Cañete
Radioloog

Dr. M. Reijnierse
Radioloog

Dr. K. van Langevelde
Radioloog

Prof. dr. W.C. Peul
Neurochirurg
Afdelingshoofd Neurochirurgie

Dr. W. Pondaag
Neurochirurg

Dr. C.L.A. Vleggeert-Lankamp
Neurochirurg

Dr. J.L. Groen
Neurochirurg

Drs. P.J. Schutte
Neurochirurg

Dr. R.L.M. Haas
Radiotherapeut-Oncoloog

Dr. L.M. Wiltink
Radiotherapeut-Oncoloog

Drs. R.G. Moeri-Schimmel
Radiotherapeut-oncoloog

Dr. A.D.G. Krol
Radiotherapeut-oncoloog
Wie kunt u nog meer tegenkomen?
- Plastisch chirurgen: Drs. L.U.M. Corion, Drs. G.K. van Drunen, Drs P.S. Verduijn
- Fysiotherapeuten
- Psychologen
- Ergotherapeuten
- Maatschappelijk medewerkers
Aan welke studies kan je meedoen?
Het LUMC heeft het voortouw genomen in een groot internationaal onderzoek naar wekedelentumoren. Wereldwijd hebben gespecialiseerde sarcoom-instituten bijgedragen aan dit onderzoek. Het doel was om te bepalen wat de invloed is van ruime en niet-ruime snijranden in combinatie met wel of geen bestraling (radiotherapie).
Ieder mens en sarcoom is verschillend. Veelbetekenend is dat kansen op een plaatselijke teruggroei (lokaal recidief) en overleving per persoon verschillen. De resultaten van het onderzoek ondersteunen behandelaars en patiënten in hun afweging tussen, mits mogelijk, ruime of minder ruime snijranden en behandeling met radiotherapie (voor of na de operatie). Het bijzondere is dat dit afgestemd kan worden op het sarcoom en de individuele patiënt.
PERSARC
Bovenstaande onderzoek heeft ook geleid tot de mobiele applicatie PERSARC (PERsonalized SARcoma Care). Deze app is ontwikkeld om u en uw behandelaar te ondersteunen bij de gezamenlijke besluitvorming. Sarcomen worden onderverdeeld op basis van de graad (I, II of III), waarbij hooggradige sarcomen over het algemeen meer kans hebben om te groeien en verspreiden dan laaggradige sarcomen. PERSARC focust op patiënten met een primair hooggradige wekedelentumor in hun arm- of beenregio die behandeld wordt met operatieve verwijdering (en radiotherapie).
De informatie in deze app is relevant voor patiënten met graad III sarcomen en niet voor andere sarcoomsubtypes dan in de app worden genoemd. Tevens is de app niet geschikt voor patiënten die chemotherapie vlak voor of na de operatie ontvangen. PERSARC biedt enkel ondersteuning bij het gesprek tussen u en uw behandelaar. De app is in geen geval een vervanging van goede medische zorg en geeft geen medisch advies.
U kunt de app gratis downloaden. Voor iPhone in de App store en Android bij Google Play of in uw webbrowser te openen via deze link: https://web.persarc.everywhereim.com
Contact
Wilt u meer weten of hebt u nog vragen? Neem dan contact met ons op of volg de links voor aanvullende informatie.
Patiëntportaal mijnLUMC
In het patiëntportaal mijnLUMC vindt u een duidelijk overzicht van uw behandelingen en hebt u inzicht in uw medische gegevens. Snel en veilig. Thuis, onderweg en in het ziekenhuis.
Patiënt verwijzen
Informatie voor artsen en instellingen die patiënten naar het LUMC willen verwijzen.
Contactgegevens voor patiënten
- Polikliniek Orthopedie: 071 - 526 80 03
- Polikliniek Radiotherapie: 071 - 526 35 25
Polikliniek Medische Oncologie: 071 - 526 35 23
Links
Verwijsinformatie voor huisartsen en andere medisch specialisten.
Spoed / Sneldiagnostiek
Bij spoed, verdenking op een maligne tumor of twijfel over de aard van de tumor kunt u contact opnemen met:
- Mw. N.A.C. Leyerzapf en Mw. M. van Duijvenbode, verpleegkundig specialisten
- E-mail: sarcomen@lumc.nl
Telefoonnummer: 071 - 526 20 60
In de regel kunnen patiënten binnen 1 week gezien worden op de polikliniek. Eventueel kunt u voor overleg contact opnemen met een van de betrokken specialisten via onderstaande contactgegevens.
Contactgegevens betrokken afdelingen
Alle overige patiënten kunt u schriftelijk aanmelden door middel van een verwijsbrief gericht aan de betrokken afdeling:
Polisecretariaat Orthopedie
- Bereikbaar tussen 09.00 en 12.00 uur
- Tel: 071 - 526 80 03 / 071 - 526 20 60
- Email: polikliniekorthopedie@lumc.nl
Polisecretariaat Heelkunde
- Bereikbaar tussen 8.30 en 16.00 uur
- Tel: 071 - 526 36 04
- E-mail: oncochirurgie@lumc.nl
Secretariaat Oncologie
- Bereikbaar tussen 8.30 en 16.00 uur
- Tel: 071 - 526 34 64 of 071 - 526 34 86
- Email: medischeOncologie-extern@lumc.nl of oncology@lumc.nl
Secretariaat Radiotherapie
- Bereikbaar tussen 8.30 en 16.00 uur
Tel: 071 - 526 35 25
Multidisciplinair overleg sarcomen
Iedere vrijdagochtend worden patiënten met botsarcomen en wekedelensarcomen in het LUMC besproken in een multidisciplinair overleg. Alle betrokken specialismen zijn hierbij betrokken. Voor ondersteuning in het diagnostisch of behandeltraject is het mogelijk om patiënten van buiten het LUMC aan te melden voor deze bespreking.
U kunt patiënten aanmelden per e-mail (sarcomen@lumc.nl) of via telefoonnummer 071 - 526 20 60. Ook kunt u voor overleg contact opnemen met een van de betrokken specialisten via bovenstaande contactgegevens.
Voor deze bespreking hebben wij minimaal de volgende informatie nodig:
De persoonsgegevens van de patiënt (inclusief telefoonnummer).
- Naam van de verwijzer.
- Vraagstelling.
- Alle beeldvorming en bijbehorende verslagen. Deze kunt u opsturen naar de poli Orthopedie, t.a.v. Mw. N.A.C. Leyerzapf, postbus 9600, 2300 RC Leiden.
- Alle coupes en weefselbiopten. Indien aanwezigopsturen naar de afdeling Pathologie.
Patiënten die u voor woensdag 12.00 uur aanmeldt, worden diezelfde vrijdag besproken. Hiervoor dienen de benodigde beeldvorming en histologie uiterlijk woensdag binnen te zijn.
Verslaglegging
De inzender wordt schriftelijk op de hoogte gesteld van de (differentiaal) diagnose en het eventuele advies zoals vastgesteld tijdens de bespreking.
Behandelrichtlijnen
Bottumor
Wekedelentumor
Wekedelentumor in/achter de buikholte
Kraakbeentumor
Reusceltumor in het bot
Reusceltumor in een gewricht of pees (PVNS)
Pathologische fractuur
Wervelmetasfasen
Beentumorencommissie
Voor een onafhankelijk advies over diagnostiek en/of behandeling kunt contact opnemen met de Nederlandse Commissie voor Beentumoren.
Adres
Commissie voor Beentumoren
p.a. Leids Universitair Medisch Centrum
Postzone C-2-S
Postbus 9600, 2300 RC Leiden
Telefoon: 071-5263490
Mail: cvb@lumc.nl
Website
www.commissievoorbeentumoren.nl
Handige links